Корь у детей и взрослых, симптомы и лечение
Читайте нас и будьте здоровы! Пользовательское соглашение о портале обратная связь- Врачи
- Болезни
- Кишечные инфекции (5)
- Инфекционные и паразитарные болезни (28)
- Инфекции, передающиеся половым путем (6)
- Вирусные инфекции ЦНС (3)
- Вирусные поражения кожи (12)
- Микозы (10)
- Протозойные болезни (1)
- Гельминтозы (5)
- Злокачественные новообразования (9)
- Доброкачественные новообразования (7)
- Болезни крови и кроветворных органов (9)
- Болезни щитовидной железы (6)
- Болезни эндокринной системы (13)
- Недостаточности питания (1)
- Нарушения обмена веществ (1)
- Психические расстройства (31)
- Воспалительные болезни ЦНС (3)
- Болезни нервной системы (19)
- Двигательные нарушения (5)
- Болезни глаза (20)
- Болезни уха (5)
- Болезни системы кровообращения (10)
- Болезни сердца (11)
- Цереброваскулярные болезни (2)
- Болезни артерий, артериол и капилляров (9)
- Болезни вен, сосудов и лимф. узлов (8)
- Болезни органов дыхания (35)
- Болезни полости рта и челюстей (16)
- Болезни органов пищеварения (30)
- Болезни печени (2)
- Болезни желчного пузыря (9)
- Болезни кожи (32)
- Болезни костно-мышечной системы (49)
- Болезни мочеполовой системы (14)
- Болезни мужских половых органов (8)
- Болезни молочной железы (3)
- Болезни женских половых органов (27)
- Беременность и роды (5)
- Болезни плода и новорожденного (4)
- Симптомы
- Амнезия (потеря памяти)
- Анальный зуд
- Апатия
- Афазия
- Афония
- Ацетон в моче
- Бели (выделения из влагалища)
- Белый налет на языке
- Боль в глазах
- Боль в колене
- Боль в левом подреберье
- Боль в области копчика
- Боль при половом акте
- Вздутие живота
- Волдыри
- Воспаленные гланды
- Выделения из молочных желез
- Выделения с запахом рыбы
- Вялость
- Галлюцинации
- Гнойники на коже (Пустула)
- Головокружение
- Горечь во рту
- Депигментация кожи
- Дизартрия
- Диспепсия (Несварение)
- Дисплазия
- Дисфагия (Нарушение глотания)
- Дисфония
- Дисфория
- Жажда
- Жар
- Желтая кожа
- Желтые выделения у женщин
- …
- ПОЛНЫЙ СПИСОК СИМПТОМОВ>
- Лекарства
- Антибиотики (211)
- Антисептики (123)
- Биологически активные добавки (210)
- Витамины (192)
- Гинекологические (183)
- Гормональные (155)
- Дерматологические (258)
- Диабетические (46)
- Для глаз (124)
- Для крови (77)
- Для нервной системы (385)
- Для печени (69)
- Для повышения потенции (24)
- Для полости рта (68)
- Для похудения (40)
- Для суставов (161)
- Для ушей (15)
- Другие (306)
- Желудочно-кишечные (314)
- Кардиологические (149)
- Контрацептивы (48)
- Мочегонные (32)
- Обезболивающие (280)
- От аллергии (102)
- От кашля (137)
- От насморка (91)
- Повышение иммунитета (123)
- Противовирусные (113)
- Противогрибковые (126)
- Противомикробные (145)
- Противоопухолевые (65)
- Противопаразитарные (49)
- Противопростудные (90)
- Сердечно-сосудистые (351)
- Урологические (89)
- ДЕЙСТВУЮЩИЕ ВЕЩЕСТВА
- Справочник
- Аллергология (4)
- Анализы и диагностика (6)
- Беременность (25)
- Витамины (15)
причины, симптомы, диагностика и лечение
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой. Вирус кори проникает в организм воздушно-капельным путем. Инкубационный период длится до 2-х недель, иногда до 1 месяца. Катаральный период кори проявляется кашлем, лихорадкой, шейным лимфаденитом. На смену ему приходит период высыпаний с характерным для кори этапным появлением элементов сыпи. Выздоровление начинается спустя 1-2 недели от начала кори. Диагностика кори осуществляется, как правило, на основании клинических данных. Лечение преимущественно симптоматическое, направленно на снижение температуры тела, дезинтоксикацию, повышение сопротивляемости организма.
Общие сведения
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой.
Характеристика возбудителя
Вирус кори РНК-содержащий, относится к роду Morbillivirus. Во внешней среде неустойчив, инактивируется при высушивании, воздействии солнечного света, ультрафиолетового облучения, при нагревании до 50 °С. Вирус способен сохраняться в комнатной температуре 1-2 дня, при охлаждении (температурный оптимум для сохранения жизнеспособности: от -15 до -20 °С) остается активным несколько недель.
Резервуаром и источником инфекции является больной человек. Выделение инфекции начинается в последние 1-2 дня инкубации, весь продромальный период и продолжается на протяжении 4 дней периода высыпаний. В некоторых случаях время контагиозности затягивается до 10 дней с появления экзантемы. Бессимптомного носительства кори не отмечается.
Вирус кори передается по аэрозольному механизму воздушно-капельным путем. Больной выделяет возбудителя в окружающую среду во время кашля, чихания, просто при выдыхании воздуха и разговоре. Мелкодисперсная взвесь разносится с током воздуха по помещению. Ввиду слабой устойчивости вируса контактно-бытовой путь передачи исключается. При заражении корью беременной женщины возможна трансплацентарная передача инфекции.
Люди крайне восприимчивы к кори, после перенесения сохраняется пожизненный напряженный иммунитет. Обычно заболевание возникает в детском возрасте, у взрослых корь встречается редко и протекает заметно тяжелее. Пик заболеваемости приходится на зимне-весенний период, минимальное количество случаев регистрируют в августе-сентябре. Заболеваемость корью значительно снизилась в последнее время ввиду проведения плановой вакцинации населения.
Патогенез кори
Вирус внедряется в организм через слизистую оболочку верхних дыхательных путей, реплицируется в клетках их покровного эпителия и распространяется по организму с током крови, накапливаясь в структурах ретикулоэндотелиальной системы. Вирус кори имеет тропность к покровным тканям (кожа, конъюнктива, слизистые оболочки ротовой полости и дыхательных путей).
В редких случаях возможно поражение вирусом головного мозга с развитием коревого энцефалита. Пораженный вирусом эпителий слизистой респираторной системы иногда подвергается некрозу, открывая доступ для бактериальной инфекции. Имеется мнение, что возбудитель кори способен длительно сохраняться в организме, вызывая медленную инфекцию, приводящую к возникновению системных заболеваний (склеродермии, системной красной волчанки, рассеянного склероза и др.).
Симптомы кори
Инкубационный период кори продолжается 1-2 недели, в случаях введения иммуноглобулина удлиняется до 3-4 недель. Типичное течение кори происходит с последовательной сменой трех стадий: катаральной, высыпаний и реконвалесценции. Катаральный период начинается с подъема температуры и развития признаков общей интоксикации. Лихорадка может достигать крайне высоких цифр, больные жалуются на интенсивную головную боль, бессонницу, озноб, выраженную слабость. У детей симптоматика интоксикации в значительной степени сглажена.
На фоне интоксикационного синдрома в первые же дни появляется сухой кашель, отмечается слизисто-гнойная ринорея, конъюнктивит (сопровождается интенсивным отеком век) с гнойным отделяемым, светобоязнь. У детей выражена гиперемия зева, зернистость задней стенки глотки, лицо одутловатое. У взрослых катаральные признаки слабее выражены, но может иметь место регионарный лимфаденит (поражаются в основном шейные лимфоузлы). Аускультация легких отмечает жесткое дыхание и сухие хрипы. Иногда заболевание сопровождается послаблением кишечной деятельности, диспепсическими симптомами (тошнота, рвота, изжога, отрыжка).
Первая лихорадочная волна обычно составляет 3-5 дней, после чего температура тела снижается. На следующий день вновь происходит подъем температуры и усугубление интоксикации и катаральных явлений, а на слизистой оболочке щек отмечаются пятна Филатова-Коплика-Вельского – специфический клинический признак кори. Пятна располагаются на внутренней поверхности щек напротив малых коренных зубов (иногда переходя на слизистую десен), представляют собой немного приподнятые над поверхностью белые участки, окруженные тонкой полоской гиперемированной слизистой (вид «манной каши»). Как правило, при появлении сыпи эти пятна исчезают, у взрослых могут сохраняться в течение первых дней периода высыпаний. Одновременно или чуть ранее, чем пятна Филатова-Коплика-Вельского, на мягком и, частично, твердом нёбе появляется энантема, представляющая собой красные пятна с булавочную головку неправильной формы. Спустя 1-2 дня они сливаются и перестают выделяться на фоне общей гиперемии слизистой.
Общая продолжительность катарального периода составляет 3-5 дней у детей и около недели у взрослых. После чего наступает период высыпания. Сыпь при кори первоначально образуется на волосистой части головы и за ушами, распространяется на лицо и шею. Ко второму дню высыпания покрывают туловище и плечи. На третьи сутки сыпь покрывает конечности и начинает бледнеть на лице. Такая последовательность высыпаний характерна для кори, является значимым для дифференциальной диагностики признаком.
Коревая сыпь представляет собой яркую пятнисто-папулезную экзантему, склонную к формированию сливных фигурных групп с промежутками неизмененных кожных покровов. Сыпь у взрослых более выражена, чем у детей, при тяжелом течении может приобретать геморрагический характер. В периоде высыпаний усиливается катаральная симптоматика и усугубляется лихорадка и интоксикация.
Период реконвалесценции наступает спустя 7-10 дней после начала заболевания (у взрослых продолжительность кори больше), клиническая симптоматика стихает, температура тела нормализуется, элементы сыпи регрессируют (аналогично порядку появления), оставляя после себя светло-коричневые участки повышенной пигментации, исчезающие спустя 5-7 дней. На месте пигментации некоторое время остается отрубевидное шелушение (в особенности на лице). В периоде реконвалесценции имеет место снижение иммунных факторов защиты организма.
Митигированная корь представляет собой атипичную клиническую форму инфекции, встречающуюся у пассивно или активно иммунизированных лиц, либо ранее переболевших корью. Отличается более продолжительным инкубационным периодом, слабовыраженной или отсутствующей симптоматикой интоксикации и укороченным периодом катаральных проявлений. Отмечается типичная для кори экзантема, но высыпаниям могут появляться сразу на всех участках тела либо в обратной (восходящей от конечностей к лицу) последовательности. Часто не выявляются пятна Филатова-Коплика-Вельского.
Еще одной атипичной формой является абортивная корь – начало ее такое же, как и в обычных случаях, но спустя 1-2 дня симптоматика стихает, сыпь распространяется на лице и туловище, после чего регрессирует. Лихорадка при абортивной форме обычно имеет место только в первый день высыпаний. Иногда с помощью серологических методик выявляются субклинические формы кори.
Осложнения кори
Корь чаще всего осложняется вторичной бактериальной пневмонией. У детей раннего возраста возникающие воспаления гортани (ларингит) и бронхов (бронхит) иногда приводят к развитию ложного крупа, угрожающего асфиксией. Иногда отмечаются стоматиты.
У взрослых корь может способствовать развитию менингитов и менингоэнцефалитов, а также полиневритов. Редкое, но довольно опасное осложнение – коревой энцефалит. В настоящее время имеет место теория развития аутоиммунных заболеваний, согласно которой, вирус кори может принимать участие в патогенезе этих состояний.
Диагностика кори
Диагностирование кори успешно осуществляется на основании клинических проявлений. Общий анализ крови показывает характерную для вирусной инфекции картину: лимфоцитоз на фоне умеренной лейкопении (либо концентрация клеток белой крови остается в пределах нормы), плазмоцитоз, повышенная СОЭ. У взрослых могут отмечать пониженную концентрацию нейтрофилов и лимфоцитов и отсутствие эозинофилов.
Результаты специфических бактериологических и серологических исследований (редко применимых в клинической практике) носят ретроспективный характер. При подозрении на развитие пневмонии требуется рентгенография легких. При развитии неврологических осложнений пациенту с корью показана консультация невролога, реоэнцефалография, ЭЭГ головного мозга. Для диагностики менингита может быть показана люмбальная пункция.
Лечение кори
Корь лечат амбулаторно, госпитализируют больных с тяжелым осложненным течением, либо по эпидемиологическим показаниям. Постельный режим назначается на весь лихорадочный период. Достаточно эффективной этиотропной терапии в настоящее время не разработано, лечение заключается в облегчении симптоматики и предупреждении осложнений. В качестве меры, снижающей токсикоз, рекомендуют обильное питье. Интенсивные дезинтоксикационные мероприятия производятся в случаях крайне тяжелого течения.
Больным необходимо соблюдать гигиену рта и глаз, избегать яркого света. В качестве патогенетической и симптоматической терапии назначают антигистаминные, жаропонижающие средства, витамины и адаптогены. В ранние сроки заболевания заметно улучшает течение прием интерферона. В случае угрозы возникновения вторичной инфекции, назначают антибиотики широкого спектра действия. Коревый энцефалит требует назначения высоких доз преднизолона и других мер интенсивной терапии.
Прогноз и профилактика кори
Неосложненно протекающая корь обычно заканчивается полным выздоровлением, косметических дефектов после высыпаний не остается. Неблагоприятным прогноз может стать в случае возникновения коревого энцефалита.
Специфическая профилактика кори заключается в плановой вакцинации населения ЖКВ (живой коревой вакциной). Первую вакцинацию против кори производят детям в 12-15 месяцев, ревакцинация осуществляется в 6 лет. Изоляция больных продолжается до 10 дней, ограничение контакта с не привитыми и не болевшими детьми — до 21 дня с начала заболевания.
Корь — опасная болезнь для детей и взрослых. Основные симптомы кори и
Корь
Среди инфекций детского возраста корь занимает особое место, как болезнь, которая очень часто непросто переносится и грозит осложнениями, порой даже смертельными. Корью заболевают дети и взрослые. Что такое корь? Почему это заболевание так опасно? Как проводится профилактика кори у детей и взрослых? Сколько прививок от кори требуется сделать, чтобы гарантированно защитить себя от болезни? Какие препараты используют в лечении кори и ее осложнений?
Что такое болезнь «корь»?
Корь – болезнь инфекционного характера, вызываемая вирусом, при которой возникает интоксикация, лихорадка и особая сыпь, а также поражаются слизистые оболочки органа зрения и путей дыхания. Корь очень опасна осложнениями и может привести к смерти заболевшего.
Болезнь «корь» регистрируется круглый год. Больше всего заболевших отмечается осенью, зимой и весной. Так как в настоящее время большинству детей сделана прививка от кори, инфекция чаще встречается у лиц старшего возраста и взрослых, которым ранее не была сделана прививка, или же у тех, кто уже утратил свой иммунитет.
Однако у малышей корь тоже встречается. Одной из причин этого является тот факт, что многие родители отказываются от вакцинации своих малышей без веских на то причин.
Вирус кори – возбудитель болезни
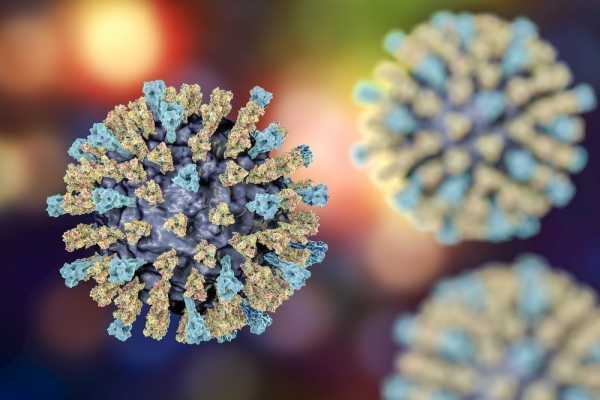
Вирус кори является возбудителем этой серьезной инфекции. Он относится к парамиксовирусам. Под воздействием внешних факторов (ультрафиолетовые лучи, свет солнца) он теряет свою устойчивость и быстро погибает. Попав во внешнюю среду с капельками слюны, вирус кори становится нежизнеспособным уже спустя полчаса, а при высыхании он инактивируется мгновенно.
Возбудитель очень хорошо переносит охлаждение. Так, при охлаждении до минус 70 градусов он остается активным и способным вызвать болезнь в течение пяти лет. Вирус кори попадает в окружающую среду из крови и слизи из носоглотки человека, который совсем недавно заболел этой инфекцией или находится в ее продромальном периоде.
Заражению корью
Как правило, встречается корь у детей. Заразиться ею можно только от человека, который уже болен этой инфекцией. Риск заражения высок еще за 3 дня до появления признаков болезни, а также еще 6-8 дней, начиная с появления симптомов кори. Уже с пятого дня от того момента, как у ребенка появится сыпь, заболевший становится не заразным для других людей.
Передается парамиксовирус воздушно-капельным путем. Инфекция примечательна своей контагиозностью, то есть заразностью. Возбудитель способен перемещаться на значительные расстояния в помещении. Так, если в многоэтажном доме есть заболевший корью, то от него могут заразиться дети, которые даже не были с ним в контакте, но проживают в этом доме. Распространение вируса происходит через лестничные клетки, коридоры и даже по системе вентиляции. А вот заражение парамиксовирусом через третьих лиц маловероятно, так как возбудитель быстро погибает в окружающей среде.
Заразить малыша коревой инфекцией может мама во время его внутриутробного развития при заболевании в последние недели гестации. Вирус при таком заражении проникает к малышу через плаценту.
Корь у детей от рождения до трех месяцев регистрируется крайне редко, так как они защищены антителами матери. С каждым последующим месяцем жизни шансы заразиться корью увеличиваются. Так, в возрастном периоде от полугода до года дети к кори оказываются очень восприимчивыми. Корь у детей столь раннего возраста встречается в том случае, если мама малыша не перенесла корь раньше и не была от нее привита.
Парамиксовирус проникает в тело человека через слизистую оболочку путей дыхания и глаз. Спустя три дня он уже находится в кровотоке, и там его количество постепенно нарастает. Вирус кори обладает сродством к пищеварительному тракту, дыхательной и нервной системам человека, поэтому он поражает именно органы этих систем. Случаи повторного заболевания коревой инфекцией крайне редки.
Профилактика кори
Самым лучшим способом профилактики кори является вакцинация населения от этой болезни. Прививка против кори надежно защищает малыша от заражения вирусом кори. Если ребенок все же заболеет, несмотря на прививку от кори, то болезнь будет протекать не так тяжело, а риск осложнений от инфекции будет минимален.
Прививка от кори делается в годовалом возрасте. Обычно в день вакцинации одновременно делают прививку от кори, паротита и краснухи. Ревакцинируют детей в шестилетнем возрасте против всех этих инфекций одновременно.
Мероприятия в очаге инфекции
Если врач или фельдшер выявит больного корью, то ему необходимо будет осуществить следующее:
- Передать экстренное извещение в Центр гигиены и эпидемиологии.
- Изолировать заболевшего на срок не менее пяти дней от того момента, как у него появилась сыпь.
- Если у больного диагностирована коревая пневмония, то заболевшего нужно изолировать на 10 дней.
- Необходимо тщательно проветривать квартиру, где находится заболевший. Дезинфекционные мероприятия проводить нет смысла, учитывая, что возбудитель вне человеческого тела не обладает устойчивостью.
- На всех непривитых и не болевших коревой инфекцией детей до семилетнего возраста, которые были в контакте с заболевшим, накладывается карантин.
Срок этого карантина составляет 17 дней от момента контакта. Если же контактным детям ввели иммуноглобулин, то срок изоляции увеличивается до трех недель. Причем первую неделю от контакта ребенок может посещать дошкольное учреждение или школу. На учащихся старше второго класса карантин не накладывается.
- Всем детям старше годовалого возраста, которые не болели коревой инфекцией ранее и не были против нее привиты, проводится экстренная профилактика против кори.
Для этого детям делается прививка от кори живой коревой вакциной. Это называется активной иммунизацией. Чем раньше будут сделаны прививки против кори контактным детям, тем быстрее прекратится дальнейшее распространение инфекции.
- Малышам в возрасте от 3 до 12 месяцев проводится пассивная иммунизация от кори.
Это же самое касается детей более старшего возраста, которым нельзя делать живую коревую вакцину в силу медицинских противопоказаний, или детям с очень слабым иммунитетом. Пассивная профилактика кори у детей проводится путем внутримышечного введения донорского иммуноглобулина человека. Желательно сделать это до истечения пяти дней от момента контакта с заболевшим. Срок пассивного иммунитета против кори сохраняется в течение четырех недель.
Корь у детей (симптомы и лечение)
Симптомы и лечение кори у детей несколько отличаются при разных формах инфекции. Но все-таки выделяются ведущие симптомы кори, по которым можно заподозрить диагноз. Кроме того, признаки кори меняются по мере течения инфекции.
Симптомы кори у детей
При болезни «корь» симптомы у детей меняются в ходе течения инфекционного процесса. Всего принято выделять четыре периода болезни.
Первый период – инкубационный. Он продолжается от 8 до 17 дней. У тех детей, которым провели пассивную профилактику кори, скрытый период инфекции может удлиняться до трех недель.
Следующий период болезни – катаральный. Он длится не дольше трех-четырех дней и характеризуется появлением катаральных симптомов, таких как сухой кашель и слизистое отделяемое из носа. Также характерно воспаление конъюнктивы глаз и появление симптомов интоксикации. Отмечаются следующие симптомы воспаления конъюнктивальных оболочек при кори у детей: отечность век, слезотечение, краснота конъюнктивальных оболочек, светобоязнь.
Кроме характерного поражения конъюнктивы при кори у детей присутствуют симптомы воспалительных процессов в ротовой полости: на слизистых оболочках губ и щек появляется сыпь. Эта сыпь носит название пятен Филатова-Коплика. Выглядит она, как небольшого размера папулы серовато-белого цвета. Вокруг пятен есть венчик гиперемии (красноты). Некоторые описывают схожесть пятен на слизистых при кори с рассыпанной манной крупой.
Период высыпания при коревой инфекции является третьим периодом болезни. Появляются элементы сыпи не раньше 4-5 дня болезни и остаются на теле человека в течение 3-4 дней. Высыпания характеризуются этапностью возникновения и распространением сверху вниз.
Заключительным при болезни является период пигментации. Он длится примерно две недели. Признаки кори в этом периоде следующие: высыпания темнеют и буреют. Происходит это в том же порядке, как появлялась сыпь, то есть, сверху вниз. У пигментированной сыпи есть такая особенность, что она не исчезает и не бледнеет при растягивании кожи или при надавливании на элементы, как это бывает с различными высыпаниями воспалительного характера. Иногда пигментированные пятна начинают шелушиться.
После перенесенной коревой инфекции у ребенка длительное время сохраняется слабость и снижение аппетита.
Сыпь при кори
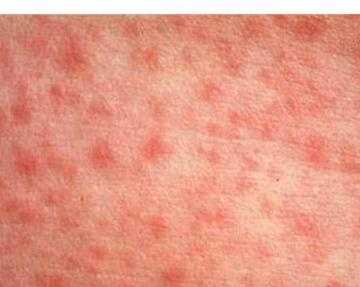
Основным признаком кори является характерная сыпь. По своему характеру высыпания пятнисто-папулезные, красновато-бурого цвета, склонны к слиянию. Цвет окружающей сыпь кожи обычный. Этапность появления элементов сыпи является еще одним аргументом в пользу кори, причем появляется сыпь сверху вниз. Сначала оказывается пораженной кожа лица, область за ушами, шея и верхняя часть туловища. На следующий день высыпания охватывают весь живот, спину и немного руки (плечи). На третий день уже все тело оказывается покрыто высыпаниями.
Симптомы интоксикации при кори
При болезни «корь» симптомы интоксикации очень выражены. Температура тела поднимается до 38-39 градусов и держится на таком уровне весь катаральный период инфекции. На фоне лихорадки бывает рвота. Помимо высокой температуры заболевшего беспокоят слабость, потеря аппетита, сонливость.
Формы кори у детей
Болезнь «корь» у взрослых и детей протекает как в типичных, так и в атипичных формах. Инфекция также различается по степени тяжести. Тяжесть болезни устанавливается в зависимости от выраженности местных симптомов, интоксикационных признаков, а также наличия или отсутствия осложнений. Иногда корь протекает гладко, но в ряде случаев отмечается осложненное течение инфекции.
Типичная форма
При типичном течении болезни признаки кори соответствуют таковым, которые описаны выше. То есть, различается четыре периода инфекции, ключевым из которых является период, когда на коже появляются высыпания. В целом болезнь продолжается от трех недель до 40 дней.
Атипичные формы
При болезни «корь» симптомы у детей могут варьировать, что находится в зависимости от формы болезни. Всего выделяют четыре атипичных формы болезни.
Другое ее название – ослабленная. В такой форме инфекция протекает у тех детей, профилактика кори которым была проведена в скрытом периоде болезни. А именно, таким больным был введен иммуноглобулин, была перелита плазма или компоненты крови по каким-либо причинам. Инкубационный период при данной форме удлиняется до трех недель.
Классических признаков кори не отмечается. Катаральные признаки не выражены, температура может оставаться нормальной или незначительно повышаться. Период высыпаний тоже сокращен и длится пару дней. Сыпь при ослабленной форме кори не отличается яркостью и обильностью, как при типичном течении болезни. На слизистой полости рта высыпаний обычно не отмечается.
Протекает такая форма кори легко и без осложнений. Так как при данной форме инфекции «корь» у детей симптомы невыраженные, то и лечение болезни несложное, и проходит оно в домашних условиях.
Если ребенок незадолго до болезни получал в лечении стероидные гормоны, то у него более вероятно течение кори в митигированной форме. Однако у таких пациентов достаточно высокий риск развития бактериальных осложнений.
Начало болезни соответствует типичной кори, однако через пару дней от начала развития болезни все эти признаки исчезают. Для абортивной формы характерно появление сыпи преимущественно на коже лица и на туловища. Подъем температуры обычно бывает только в первые сутки высыпаний у ребенка.
При стертой форме инфекции «корь» симптомы отличаются своей слабостью, а также тем, что они быстро проходят. В данной форме протекает инфекция у тех детей, которым ранее была сделана прививка от кори.
Существует бессимптомная форма инфекции. Такую форму кори легко пропустить. Она имеет скорее научный интерес, чем практический. При данном течении болезни «корь» у детей отсутствуют симптомы, поэтому и лечение инфекции не требуется.
Такое течение болезни относится к редким формам. У больного резко выражена интоксикация, а также могут присутствовать проявления геморрагического синдрома (повышенной кровоточивости).
Корь у детей раннего возраста
Симптомы и лечение кори у детей первого года жизни имеют свои особенности. У них практически не бывает насморка и кашля, а интоксикация слабая. Пятен Филатова-Коплика может не быть вовсе, а период высыпаний длится не дольше двух суток.
У малышей сыпь при кори по величине мелкая или средняя, она не отличается обильностью, она не такая сильная, как у старших детей, и продолжается около недели.
Однако стоит отметить тот факт, что бактериальные осложнения даже такой формы кори у детей бывают часто. Обычно ими становятся воспаление легких, отит, а также расстройство кишечника.
Лечение кори у детей

Лечение кори у детей проводится обычно дома. В стационар направляются дети с тяжелыми формами инфекции, с осложнениями, дети первого года жизни, малыши из закрытых детских учреждений. Также может потребоваться госпитализация тем, у кого есть серьезные сопутствующие болезни.
При госпитализации заболевших изолируют в специальный бокс, вход в который осуществляется только с улицы. Это важно для того, чтобы вирус кори не распространился по больнице.
Лечение кори – удел педиатров и инфекционистов. Родителям стоит незамедлительно обратиться к врачу или фельдшеру при подозрении на эту инфекцию. Ни в коем случае нельзя самим идти в поликлинику. Это тяжело для самого ребенка и очень опасно для окружающих людей.
Для успешного лечения кори у детей очень важно создать хорошие санитарно-гигиенические условия.К этому относится охранительный режим, полноценное питание, чистота в комнате, регулярное проветривание.
Постельный режим назначается примерно на 7-10 дней. Важно, чтобы весь период лихорадки и пару дней после больной ребенок находился в постели. Это важно для профилактики осложнений. Купать ребенка можно, но только в том случае, если у него нет лихорадки.
В питании ребенка стоит сделать упор на молочно-растительных продуктах. Пищу лучше готовить щадящим способом. Важно обильно поить ребенка.
При лечении воспаления конъюнктивы используют физиологический раствор для промывания или теплую кипяченую воду. Можно использовать 2% раствор натрия гидрокарбоната. При гнойном отделяемом из глаз применяют антибактериальные глазные капли.
В ряде случаев при лечении кори у детей назначаются рекомбинантные интерфероны, которые усиливают свой собственный иммунитет для более продуктивной борьбы с инфекцией.
Симптоматическая терапия зависит от того, какими симптомами сопровождается инфекция. При насморке в нос закапывают сосудосуживающие капли, при сухом кашле применяют противокашлевые препараты. Жаропонижающие средства (парацетамол, ибупрофен) даются по показаниям. Рутинно их принимать не нужно.
Если корь протекает без осложнений, то антибиотики не показаны. Если же есть подозрение на то, что наслоилась бактериальная инфекция, то врач подбирает нужный антибиотик. Обычно назначают антибиотики из группы пенициллинов, цефалоспоринов или макролидов.
В течение всего периода болезни показано назначение витаминных препаратов. Иногда врач назначает поливитаминные комплексы, в ряде случаев только витамины А и С.
Некоторым детям показано назначение антигистаминных препаратов.
В лечении кори у детей раннего возраста, а также у ослабленных больных применяют нормальный человеческий иммуноглобулин. Эта терапия проводится в стационаре.
Лечение осложнений кори у детей проводится также в стационаре. Лекарственные препараты подбираются в зависимости от того, какой орган вовлечен в патологический процесс. Иногда ребенок попадает в отделение реанимации и интенсивной терапии, в особенности с такими осложнениями, как менингит, энцефалит и пневмония.
Очень хороший эффект на восстановление организма после столь тяжелой инфекции оказывает санаторно-курортное лечение. Детям важно находиться больше на свежем воздухе, достаточно спать, полноценно питаться.
Тех детей, которые перенесли неврологические осложнения кори, в течение двух лет наблюдают невролог и детский инфекционист.
Если лечение кори прошло благополучно, и у ребенка не отмечалось осложнений, то профилактические прививки можно будет ему делать через месяц после выздоровления. В том случае, если имели место осложнения, вопросы дальнейшей вакцинации решают в индивидуальном порядке.
Корь у взрослых
Встречается ли корь у взрослых? Да, у взрослых корь бывает, и характеризуется она, как правило, очень тяжелым течением. Чаще встречается заболевание у тех людей, которым раньше не была проведена профилактика кори путем вакцинации. Также заболевают те, кто уже утратил поствакцинальный иммунитет или страдает иммунодефицитными состояниями, при которых увеличивается восприимчивость организма к любым инфекциям.
Признаки кори у взрослых
Корь у взрослых протекает с очень выраженными симптомами интоксикации. Отмечается высокая температура, слабость. Больной очень плохо себя чувствует, так как его беспокоит головная боль и довольно-таки выраженные катаральные явления. Сильно болит горло (задняя стенка глотки), присутствует выраженный сухой кашель, который беспокоит гораздо больше нежели насморк.
У взрослых корь часто сопровождается тяжелыми осложнениями, в особенности со стороны дыхательной и нервной систем.
Лечение кори у взрослых
Так как в большинстве случаев корь у взрослых протекает более тяжело чем у детей, и велика вероятность осложнений, то чаще всего лечение кори проводится в условиях стационара. В домашних условиях корь у взрослых лечится тоже, если течение болезни легкое и неосложненное.
Важно соблюдать постельный режим весь период высыпаний и пока не нормализуется температура. Диету стоит соблюдать щадящую, больше пить.
Лекарственная терапия в лечении кори у взрослых соответствует таковой в детском возрасте. Главным образом, лечение кори симптоматическое. Препараты подбираются в зависимости от того, что беспокоит заболевшего (насморк, кашель, отделяемое из глаз и др.), и есть ли у него осложнения.
Диагностика кори у детей и взрослых
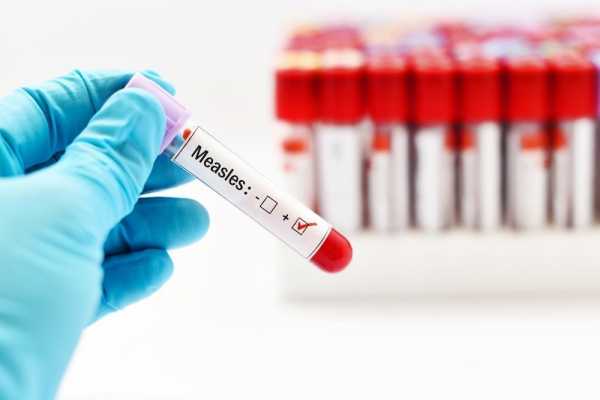
Как заподозрить корь у заболевшего человека? Прежде всего необходимо подробно опросить самого больного или его родителей, провести тщательный осмотр. Важно выяснить, не был ли заболевший в контакте с больным корью в течение последних 17 дней? Была ли проведена ему ранее профилактика кори путем вакцинации?
Из клинических данных должны насторожить сочетание симптомов интоксикации, катаральных явлений, признаков конъюнктивита и характерной сыпи на теле.
В качестве лабораторной диагностики применяют вирусологический и серологический методы. Для вирусологического метода диагностики у заболевшего забирают на исследование носоглоточные смывы, отделяемое из глаз, мочу. Проводится определение самого вируса в этих биологических материалах. Для этого используют метод иммунофлюоресценции, а также методы фазовоконтрастной и флюоресцентной микроскопии.
Из серологических методов применяют реакцию агглютинации, реакцию связывания комплемента и др. Исследование проводится дважды: в начале болезни и спустя примерно две недели. Нарастание титра антител к кори в 4 раза и более служат диагностическим критерием болезни.
С помощью некоторых современных методов обследования (например, иммуноферментного анализа) можно определить специфические антитела в крови против кори: можно будет говорить о том, протекает ли инфекция остро в данный момент, или же она перенесена ранее.
Общий анализ крови, проведенный при кори, отражает такие признаки, как снижение количества лейкоцитов и увеличение лимфоцитов, а вот скорость оседания эритроцитов (СОЭ) в периоде высыпаний чаще всего остается нормальной.
Осложнения кори
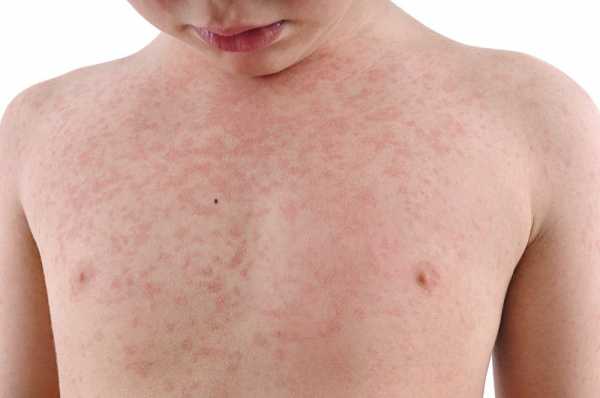
Чтобы понимать, насколько важна профилактика кори у детей в раннем возрасте, родителям стоит знать о том, какими осложнениями опасна корь. Различаются специфические и неспецифические осложнения кори. Первые обусловлены самой вирусной инфекцией, а вторые – наслоением другой сопутствующей флоры. Кроме того, бывают ранние и поздние осложнения. Ранние появляются в катаральном периоде и периоде высыпаний, а поздние осложнения сопровождают период пигментации.
Выделяют следующие специфические осложнения кори:
- Обструктивный бронхит и ларингостеноз, обусловленные коревой инфекцией, являются более выраженными симптомами поражения дыхательной системы.
Они возникают параллельно с основными симптомами кори и часто выходят в клинической картине на первый план, так как требуют неотложной терапии.
- Коревая пневмония – серьезное осложнение, которое нередко приводит к летальному исходу заболевшего.
Протекает такая пневмония с выраженными признаками интоксикации и симптомами дыхательной недостаточности, может вызывать тяжелые повреждения в легких, такие как абсцессы и гангрена.
- Энцефалит возникает в первую неделю после появления сыпи, когда симптомы интоксикации уже становятся не такими выраженными.
Состояние больного вновь ухудшается, снова появляется лихорадка, вялость, беспокойство, нарушение сознания вплоть до комы, могут быть судороги. Такое осложнение иногда приводят к параличам и парезам, нарушению слуха и зрения.
Неспецифические осложнения кори обусловлены вторичным наслоением бактериальной инфекции. Происходит это обычно в позднем периоде болезни, но не всегда. К ним относятся воспалительные поражения органов дыхания, пищеварения, слуха, глаз и др. Виновниками подобных осложнений чаще становится стафилококки, пневмококки, грамотрицательная флора.
Прививка против кори
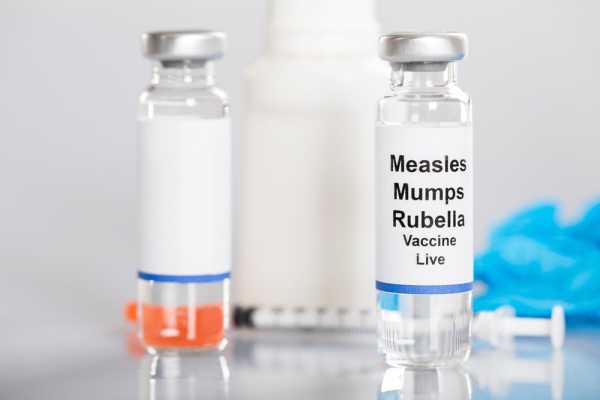
Прививка против кори является самым действенным способом профилактики данной инфекции у детей и взрослых. Сколько прививок против кори делается человеку в течение жизни, и как проводится вакцинация?
Прививка – лучшая профилактика кори у детей
Прививка от кори делается живой вакциной. Существует моновакцина от кори, которая называется «Живая коревая вакцина». Эта вакцина отечественная. Есть зарубежная вакцина против кори, которая применяется в нашей стране. Она называется «Рувакс», производится во Франции.
Помимо моновакцин, есть поликомпонентные вакцины. Так, паротитно-коревая живая вакцина, которая производится в нашей стране, защищает ребенка от следующих инфекций: корь и паротит.
Также привиться можно вакцинами, которые защищают ребенка сразу от трех инфекций: корь, паротит, краснуха. К таким вакцинам относится британская вакцина «Приорикс» и американская вакцина «MMR II».
Прививки от вышеперечисленных инфекций (корь, паротит и краснуха) делаются подкожно. Локализация инъекции – под лопатку, в область наружной поверхности плеча или бедра. Также разрешено внутримышечное введение этих вакцин.
Сроки прививки от кори
Первая прививка от кори делается малышам в возрасте одного года. Ревакцинацию проводят детям всего один раз, в 6 лет.
Стоит отметить, что побочные реакции на вакцинацию регистрируются не сразу, а на 5-15 сутки после прививки. Это характерно для всех живых вакцин. Так как прививка обычно делается сразу против трех болезней (корь, краснуха, паротит), то и реакция может быть на любой из этих компонентов вакцины. Самой частой реакцией бывает повышение температуры. Но также бывают легкие катаральные явления, сыпь, напоминающая сыпь при кори, увеличение слюнных желез, увеличение лимфатических узлов в затылочной области и некоторые другие симптомы. Лечения эти состояния не требуют.
Помимо нормальных реакций на прививку бывают еще и осложнения, но они встречаются очень редко.
Сколько прививок от кори делается ребенку?
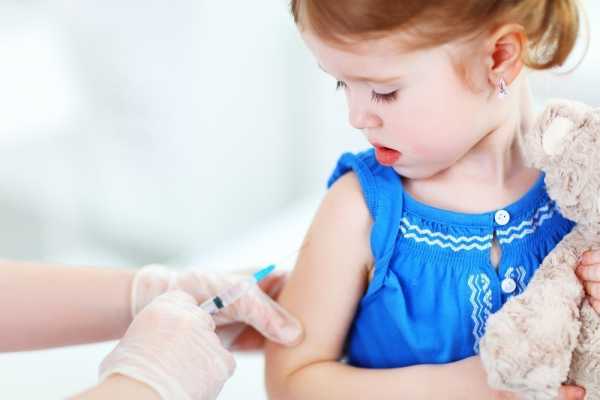
Чтобы защититься от инфекции «корь», сколько прививок требуется сделать ребенку? Согласно календарю профпрививок вакцинация от кори делается однократно, ревакцинация проводится тоже один раз. Иммунитет от прививки держится у человека около 20-25 лет, затем уровень защитных антител сильно снижается, поэтому взрослый может заболеть корью.
Если у взрослого человека есть высокий риск встретится с инфекцией «корь», сколько прививок ему делается, и показана ли вообще вакцинация взрослым? Да, некоторым категориям взрослых граждан вакцинация показана. Прививка от кори делается тем взрослым, у которых ранее была сделана всего одна прививка, или вакцинация кори не была проведена вообще, а также тем, у кого нет сведений о ранее сделанных прививках.
Выделяют еще особую группу риска по заболеванию корью среди взрослых. К ним относятся медицинские работники, работники сферы образования, продавцы, представители коммунальной и социальной сферы, а также люди еще с некоторыми профессиями (их перечень утвержден в таблице национального календаря прививок). Им иммунизация от кори проводится дополнительно в возрасте от 36 до 55 лет.
medaboutme.ru
Корь — Инфекционные болезни
Корь — острая высококонтагиозная инфекционная болезнь, которая вызывается вирусом кори, передается воздушно-капельным путем, характеризуется двухволновой лихорадкой, катаральным воспалением слизистых оболочек дыхательных путей, глаз, наличием пятен Бельского-Филатова-Коплика, а с новым повышением температуры тела — этапным возникновением на теле характерной пятнисто-папулезная экзантема, что оставляет пигментацию.Исторические данные кори
Хотя болезнь стала известна еще за несколько веков до нашей эры, подробно описали ее клиническую картину лишь во второй половине XVII в. Т. Sydenham, R. Morton. В изучение эпидемиологии и клиники кори внесли большой вклад в XIX в. Н. Ф. Филатов, A. Trousseau. Интенсивные исследования по изучению вируса начались после разработки метода его культивирования в 1954 г. В 1950-1960 гг. проработана активная иммунизация против этой болезни.Этиология кори
Возбудитель кори — Morbillivirus — принадлежит к роду Morbillivirus, семьи Paramyxoviridae, содержит РНК, но, в отличие от других парамиксовирусов, в его состав не входит нейраминидаза. Известен лишь один антигенный тип вируса. Вирион диаметром 120-180 нм, овальной формы. Антигены оболочки вируса имеют гемаглютинуючи, гемолизирующая, комплементсвязывающие свойства и вызывают образование в организме вируснейтрализующим антител. Репродуцируется в первично-трипсинизованих культурах почечных клеток человека и обезьян, а также после адаптации в других культурах. Вирус нестоек к факторам внешней среды. При комнатной температуре он погибает через несколько часов, подвержен воздействию высоких температур, УФО и дезинфицирующих средств.Эпидемиология кори
Источником инфекции являются больные. Максимальная заразительность наблюдается в течение катарального периода и в первый день сыпи. Инфицированный человек становится опасным для окружающих на 9-10-й день после контакта, а в некоторых случаях — с 7-го дня. С 3-го дня сыпи выделения вируса во внешнюю среду, а соответственно и контагиозность больного резко снижаются и с четвертого дня от начала высыпаний больной считается незаразным.Механизм передачи кори — воздушно-капельный. Вирус выделяется в большом количестве во внешнюю среду с капельками слизи при кашле, чиханье и со струей воздуха может переноситься на значительные расстояния — в другие помещения, этажи. Индекс контагиозности при кори составляет 95-96%, т.е. на него заболевают 95-96% восприимчивых людей, которые были в контакте с больным, независимо от их возраста. До применения противокоревой вакцины вспышки болезни наблюдались каждые два — четыре года. Периодические повышения заболеваемости объясняются наличием достаточного количества восприимчивых детей. Практически при занесении вируса в местность, где долго не было эпидемий кори, на него перехворюе все население. В связи с вакцинацией корью болеют преимущественно подростки и молодые лица, которым она не проводилась, а также дети, привитые в возрасте до 12 месяцев.
Заболеваемость регистрируется в течение года, но максимальное ее повышение наблюдается в осенне-зимний и весенний периоды.
После перенесенной кори формируется стойкий пожизненный иммунитет, после митигованого — менее устойчив. Повторные случаи заболевания наблюдаются редко (2-4%). Младенцы до 3-4 месяцев, получивших пассивный иммунитет от матери, не болеют. Через 9 месяцев после рождения материнские антитела в крови ребенка практически не проявляются, однако и в этом возрасте у нее сохраняется некоторая невосприимчивость к кори.
Патогенез и патоморфология кори
Входными воротами для вируса кори являются слизистые оболочки верхних дыхательных путей, глотки, полости рта и конъюнктива. Прежде вирус поражает лимфоидные, ретикулярные клетки и макрофаги слизистых оболочек, размножается в них, вследствие чего происходит гиперплазия, пролиферация лимфомакрофагальних элементов и образуются очаговые инфильтраты. Процесс прогрессирует, вирус проникает в регионарные лимфатические узлы, попадает в кровь, где проявляется с первых дней инкубации. Вирусемия достигает максимума в конце продромального периода и в начале периода сыпи, когда вирус в большом количестве обнаруживается в слизистой оболочке верхних дыхательных путей. С 3-го дня сыпи интенсивность вирусемии резко снижается, а с 5-го — вируса в крови нет и оказываются вируснейтрализирующие антитела. Вирус кори имеет тропизм к центральной нервной, дыхательной и пищеварительной систем, при этом возникает системное поражение лимфоидной ткани и системы мононуклеарных фагоцитов, которое начинается вскоре после проникновения вируса в организм и наблюдается на протяжении всей болезни. В аппендиксе, легких возможно образование гигантских многоядерных клеток диаметром до 100 мкм с ацидофильными включениями — ретикулоэндотелиоцитов Уортина-Финкельдея.
В то же время развиваются аллергические процессы как реакция на белковые компоненты вируса, эндоаллергены подобное. При этом резко повреждаются стенки мелких сосудов, повышается их проницаемость, развивается отек и экссудация во всех органах и тканях, особенно в слизистых оболочках дыхательных путей и пищеварительного тракта, что, наряду с некрозом клеток, приводит к катарально-некротического воспаления. Аллергические процессы имеют большое значение в развитии симптоматики болезни, что позволяет рассматривать корь как инфекционно-аллергическую болезнь. С процессами сенсибилизации связано и возникновение сыпи, которая является гнездовым инфекционным дерматитом. Пусковым моментом становится реакция между клетками кожи (носителями антигена) и иммунокомпетентными клетками. При этом в верхних слоях кожи появляются очаги периваскулярного воспаление с экссудацией, что приводит папулезный характер сыпи. В клетках эпидермиса происходят дистрофические изменения, некротизации. В пораженных участках эпидермис отторгается (шелушение). Такого же характера воспалительный процесс происходит и в слизистой оболочке полости рта, где некротизированный эпителий мутнеет и образуются мелкие белые очаги поверхностного некроза (пятна Бельского-Филатова-Коплика).
В патогенезе кори большое значение имеет иммуносупрессивным влияние вируса, что приводит к снижению количества Т-лимфоцитов в периферической крови. При этом развивается состояние анергии, т.е. снижение общего и местного иммунитета, характеризующаяся исчезновением аллергических реакций, обострением хронических болезней. Развитие большого количества осложнений при кори (гнойно-некротический ларингит, отит, бронхит, пневмония и др.) обусловлено наслоением вторичной инфекции.
Самые значительные изменения происходят в органах дыхания. С первого дня болезни наблюдается воспаление слизистой оболочки носа, гортани, трахеи, бронхов, бронхиол и альвеол. Воспалительный процесс углубляется, захватывает не только слизистую бронха, но и мышечную, перибронхиальную ткань, вызывая ендомиоперибронхит. Иногда интерстициальный коревой пневмонит переходит в характерную для этой болезни гигантоклеточная пневмонию, при которой в альвеолах обнаруживают типичные для кори гигантские клетки.
Со стороны органов ЖКТ отмечается катаральный или язвенный стоматит, катаральный колит с наличием в лимфоидных фолликулах и групповых лимфатических фолликулах (пейеровых бляшках) специфических клеток (ретикулоэндотелиоцитов). Поздние поражения пищеварительного канала является следствием, как правило, присоединение вторичной инфекции.
Со стороны нервной системы проявляется выраженная ваготония, изменения в ЦНС при неосложненной кори заключаются в коревой энцефалопатии, связанной с нарушением микроциркуляции в головном мозге и развитием гипоксии. Коревая энцефалопатия развивается преимущественно у детей раннего возраста.
Клиника кори
Инкубационный период длится-9-11 дней, может продолжаться, до 17 а после профилактического введения иммуноглобулина до 21 дня.Уже в инкубационном периоде появляется ряд признаков, свидетельствующих об инфицировании вирусом кори. С 3-4-го дня инкубационного периода часто наблюдается синдром Мейергофера, связанный с поражением системы мононуклеарных фагоцитов: увеличение лимфатических узлов (полиаденит), боль в илеоцекальной области (псевдоапендицит), ангина. С 5-6-го дня инкубационного периода возможно наличие признака Броунли — ранний отек и покраснение нижнего века, признаки Стимсона — Г Экера — лейкоцитоз, нейтрофилез со сдвигом лейкоцитарной формулы влево, что меняется к концу инкубационного периода на лейкопению, относительную и абсолютную нейтропению, относительный лимфоцитоз. В последние дни инкубационного периода можно обнаружить бы «с на ки Стимсона — линейную гиперемию конъюнктивы нижнего века, признак Петена — небольшое количество точечных геморрагии на слизистой оболочке щек и мягкого неба (геморрагическая преенантема), признак Федоровича — гиалиновоперероджени клетки эпителия и интралейкоцитарни включения в выделениях конъюнктивы.
В клиническом течении болезни различают три периода: катаральный (начальный, продромальный), высыпания и пигментации.
Катаральный (продромальный) период длится обычно 3-4 дня, характеризуется повышением температуры тела до 38,5-39 ° С, сухим надрывным кашлем, насморком и конъюнктивитом. Катаральные проявления в дальнейшем усиливаются, выделения из носа обильные слизистые, а дальше — слизисто-гнойные, голос сиплый (хриплый), кашель сухой, надоедливый. Наблюдается одутловатость лица, светобоязнь, отечность и покраснение век, склерит, гиперемия конъюнктивы. Насморк, кашель и конъюнктивит — характерная коревая триада Стимсона. Иногда в первые дни болезни развивается синдром крупа.
Температура тела в катаральном периоде колеблется, причем утренняя превышает вечернюю. К концу этого периода она несколько снижается и перед периодом высыпания может иногда даже нормализоваться.
На 2-3-й день болезни появляется патогномоничный для кори симптом — пятна Бельского — Филатова — Коплика, которые локализуются обычно на слизистой оболочке щек напротив нижних моляров или на слизистой оболочке губ и десен. Иногда подобные пятна (папулка) можно обнаружить на всей слизистой оболочке ротовой части глотки, конъюнктиве век, слизистой оболочке носа, гортани, иногда на барабанной перепонке. Пятна Бельского-Филатова-Коплика размером с песчинку, серовато-белые, не снимаются, окруженные красноватым венчиком. Слизистая оболочка щек при этом становится рыхлой, шероховатой, гиперемированной, тусклой. Образования пятен обусловлено десквамацией эпителия слизистой оболочки вследствие его некроза на месте проникновения вируса. Пятна Бельского-Филатова-Коплика исчезают обычно через 1-2 дня, после чего остается неравномерное (пятнистая) окраска слизистой.
Довольно постоянным симптомом катарального периода кори является энантема — мелкие розово-красные пятна, размером от головки шпильки до чечевицы, которые появляются на мягком и, частично, твердом небе за 1-2 дня до возникновения сыпи на коже. Через 1-2 дня пятна энантемы сливаются, напоминая сначала язычки пламени, а затем становятся незаметными на фоне диффузной гиперемии слизистой оболочки.
Нарушается общее состояние: больной становится вялым, раздражительным, плохо спит. Увеличиваются подчелюстные и заднешейные лимфатические узлы. Вследствие мезенгериальнои лимфаденопатии возможна боль в животе. Часто в начале болезни наблюдается жидкий кал.
В катаральном периоде кори у 10-20% больных на коже появляется продромальный необильное точечный скарлатиноподобная или уртикарная сыпь. С возникновением коревой сыпи продромальный исчезает.Таким образом, опорными симптомами ранней клинической диагностики кори в катаральном периоде являются лихорадка, насморк (с носа «течет»), кашель, светобоязнь, отек век, пятна Бельского-Филатова-Коплика, пятнистая энантема на слизистой оболочке мягкого неба. В это время могут наблюдаться и симптомы Броунли и Стимсона, возникших еще в инкубационном периоде.
Период высыпания начинается на 3-4-й день болезни новым повышением температуры до 39-40 ° С и появлением типичного пятнисто-папулезная сыпь. Очень важным диагностическим признаком кори является этапность возникновения сыпи. Так, на первый день он появляется в виде бледно-розовых пятен вне ушами, на верхнебоковое участках шеи, на щеках ближе к ушным раковинам, на спинке носа. Элементы его быстро увеличиваются, повышаются над уровнем кожи, приобретают пятнисто-папулезного характера, становятся темно-красными (багровыми), склонны к слиянию. В течение первых суток сыпь покрывает все лицо, шею, отдельные элементы появляются на груди и верхней части спины. На второй день сыпь полностью охватывает туловище, на третий день — распространяется на конечности. Макуло-папулы имеют несколько шероховатую поверхность вследствие значительного отека в сосочковом слое кожи. Сыпь локализуется на фоне неизмененной кожи, равномерно покрывает как наружные, так и внутренние поверхности рук и ног. Ягодицы, стопы, локти, реже колени покрываются сыпью последними или вообще остаются свободными от него. И наоборот, ранее пораженные любым процессом (опрелости, экзема, сдавления повязками и т.п.) участки покрываются сыпью в первую очередь и интенсивнее.
Тяжести болезни соответствует интенсивность сыпи и тенденция элементов к слиянию. При легких формах элементов немного, они не сливаются. В тяжелых случаях сыпь имеет сливной характер, покрывает всю кожу, включая ладони и подошвы. Нередко может быть умеренный геморрагический компонент сыпи, которая не имеет прогностического значения. Подчелюстные и заднешейные лимфатические узлы преимущественно увеличены.
Температура тела повышена в течение всего периода высыпания. Если ход неосложненный, она нормализуется на 3-4-й день от возникновения сыпи. Период высыпания тяжелый в течении болезни, характеризуется выраженными симптомами общей интоксикации, раздражительностью, головной болью, нарушением аппетита и сна, иногда наблюдаются галлюцинации, бред, потеря сознания, судороги и менингеальные симптомы.
При исследовании крови выявляется лейкопения с относительным лимфоцитозом.
Период пигментации. Сыпь угасает в течение 2-3 дней в том же порядке, что и появляется, его элементы становятся бурыми, теряют папулезный характер и превращаются в буро-коричневые пятна, которые не исчезают при прикосновении, или растяжении кожи. Пигментация содержится 1,5-3 недели и является важной ретроспективной признаку. В этот период наблюдается мелкое отрубевидное шелушение, наиболее заметное на лице, шее, туловище. Общее состояние больного улучшается, но длительно сохраняется астенизация и анергия.
Диагностическое значение имеют следующие особенности сыпи при кори:
а) этапность высыпания;
б) расположение на неизмененном фоне кожи;
в) пятнисто-папулезной характер и тенденция к слиянию;
г) пигментация и отрубевидное шелушение в стадии завершения.
Клинические варианты течения типичной кори, при котором имеют место все симптомы, присущие этой болезни, может быть легким, среднетяжелым и тяжелым. В случае атипичной кори некоторых симптомов нет, возможны изменения длительности отдельных периодов кори, сокращение периода высыпания, отсутствие катарального периода, нарушение этапности высыпания. Стертая форма кори нередко наблюдается у детей в возрасте от 3 до 9 месяцев, поскольку болезнь развивается у них на фоне остаточного пассивного иммунитета, полученного от матери.
Митигованая корь, то есть облегченный, развивается у лиц с частичным иммунитетом к этой болезни, чаще у детей, которым проводилась серопрофилактика. Характеризуется длительным инкубационным периодом — до 21 дня, иногда больше, сокращенным катаральным периодом со слабо выраженной симптомами, субфебрильной температурой тела, необильное дрибноплямистим сыпью. Диагностировать эту форму чрезвычайно трудно. Большое значение при этом имеют эпидемиологический анамнез и данные о применении серопрофилактики.
У привитых живой противокоревой вакцины, в крови которых по разным причинам нет антител, корь протекает типично. Если же он развивается при небольшом количестве антител в крови, течение стерт.К атипичным относят также очень редкие формы — «черна» (геморрагическиая) и конгестивная корь.
«Черняая» (геморрагическая) корь характеризуется значительными проявлениями геморрагического синдрома — носовыми, почечными, кишечными кровотечениями, кровоизлияниями в кожу, слизистые оболочки глаз, рта, которые появляются в катаральном периоде и усиливаются в период высыпания.
Конгестивная (диспноичная) корь характеризуется наличием у больных с первых дней одышки и невыносимого непрерывного кашля, которым не соответствуют данные объективного исследования. Сыпь в этих случаях появляется поздно, необильное, имеет цианотичный оттенок. Прогрессирует гипоксия, развивается недостаточность кровообращения, появляются судороги, теряется сознание. Некоторые авторы связывают такую ??клинику с изменениями в легочной ткани, вызванными вирусом кори, и предлагают называть эти формы энантема легких и корью легких.
Осложнения могут появиться в любой период болезни. Чаще всего наблюдается поражение органов дыхания: ларингиты, ларинготрахеобронхит, пневмония.
Ларингит и ларинготрахеит, возникающих в продромальном периоде, имеют легкое течение и быстро исчезают. Они обусловлены вирусом кори и имеют катаральный характер. Поздний некротический, фибринозно-некротический, язвенный ларингит и ларинготрахеит развиваются в периоде пигментации. Они характеризуются длительным, волнообразным течением, сопровождающиеся афонией и тяжелым стенозом гортани (коревой круп). Это вирусно-бактериальные осложнения.
Интерстициальная пневмония может спричинюватися непосредственно вирусом кори. Однако, чаще наблюдается вторичная бактериальная бронхопневмония, вызванная, главным образом, пневмо-, стрепто-, стафилококками. Ранняя пневмония отмечается тяжелое течение со значительной интоксикацией, поражением органов кровообращения и центральной нервной системы. Физические изменения в легких при этом бедные и не соответствуют тяжести состояния больного. Поздняя пневмония при кори развивается в периоде пигментации.
Отит, чаще катаральный, возникает также в периоде пигментации. Частым осложнением является катаральный или афтозный стоматит. Колит, энтероколит, стафило-и стрептодермии развиваются вследствие присоединения вторичной бактериальной инфекции.
Осложнения со стороны нервной системы наблюдаются при кори чаще, чем при других болезнях, сопровождающихся сыпью. Энцефалит развивается преимущественно на 5-8-й день болезни. Воспалительные изменения выражены, с четким экссудативным компонентом. Процесс локализуется преимущественно в белом веществе полушарий большого мозга и в спинном мозге. Воспалительные инфильтраты появляются также в оболочках мозга. Коревой энцефалит относится к группе параенцефалитив, поскольку основой его развития является нарушение механизмов иммунологического ответа, причины которых до конца не установлены. Течение коревого энцефалита очень тяжелое, с высокой летальностью.
Установлено, что вирус кори может длительно персистировать в организме. Возможно, с этим связано очень тяжелое заболевание — подострый склерозирующий панэнцефалит (ПСПЕ). ПСПЕ — прогрессирующая болезнь из группы медленных вирусных инфекций центральной нервной системы. Развивается преимущественно у детей и подростков от 2 до 17 лет (мальчики болеют в три раза чаще, чем девочки), протекающее с поражением серого и белого вещества различных отделов головного мозга и характеризуется гиперкинетическим синдромом, парезами, параличами, децеребрацийною ригидностью.
Прогноз при неосложненной кори благоприятный. Летальный исход наблюдается редко, преимущественно у детей первого года жизни от осложнений.
Диагноз корь
Клинический метод диагностики кори является ведущим. Опорными симптомами клинической диагностики является острое начало болезни, постепенно нарастающие насморк, кашель, конъюнктивит (коревая триада Стимсона), отек век и одутловатость лица, пятна Бельского-Филатова-Коплика и энантема, появление на 3-4-й день болезни одновременно с новым повышением температуры тела пятнисто-папулезная с багровым оттенком и тенденцией к слиянию сыпи на неизмененном фоне кожи, этапность высыпания. В случае атипичного и стертого течения болезни учитывают эпидемиологический анамнез, введение противокоревой иммуноглобулина.Специфическая диагностика имеет вспомогательное значение. Обнаружение вирусного антигена в мазках-отпечатках со слизистой оболочки носа с помощью иммунофлюоресцентного метода возможно в первые четыре дня болезни. Метод выделения вируса в широкой практике не применяется. Из серологических методов для ретроспективного диагноза используют РТГА и РСК, в последнее время разработан ИФА с обнаружением антител класса IgM. В течение 7-10 дней от начала кори наблюдается значительное (в 8-10 раз) нарастание титра антител.
Дифференциальный диагноз кори
В катаральном периоде корь надо дифференцировать с гриппом, другими ОРВИ. Диагноз устанавливается при наличии пятен Бельского-Филатова-Коплика, которых при гриппе и других ОРВИ нет.
В случае наличия продромального скарлатиноподобная сыпи, равномерно покрывает кожу, следует проводить дифференциальную диагностику со скарлатиной. Для нее катаральные проявления совершенно нетипичные, а сыпь располагается преимущественно на сгибательных поверхностях со скоплением в местах естественных складок. Данные эпидемиологического анамнеза и выявления пятен Бельского-Филатова-Коплика окончательно решают вопрос в пользу кори.
В период высыпания корь нужно дифференцировать с краснухой, инфекционной эритемой, энтеровирусной экзантемой, разнообразной кореподобной сыпью.
У больных краснухой катаральный период зачастую отсутствует. Сыпь появляется в первый день болезни и в течение нескольких часов распространяется на все туловище и конечности. Присущей для кори этапности высыпания нет. Сыпь мелко-пятнистый, розовый, гладкий, не сливается, располагается преимущественно на разгибательных поверхностях конечностей, спине, ягодицах, не оставляет пигментации и шелушения. Слизистые оболочки трубы при краснухе блестящие, обычной окраски. Типичным является увеличение и болезненность лимфатических узлов, особенно затылочных и заднешейных.
Инфекционная эритема Розенберга-Чамера отличается от кори наличием в 1-2-й день болезни пятнисто-папулезная сыпь, который на щеках и спинке носа сливается, напоминает по форме бабочку. Сыпь можно обнаружить на конечностях, больше в проксимальных отделах (плечи, бедра) и на разгибательных поверхностях, реже — на туловище. Сыпь яркий, группируется в кольца, гирлянды, бледнеет по центру.
В дифференциальной диагностике кори с энтеровирусной экзантемой учитывается эпидемиологический анамнез, отсутствие продромального периода, пятен Бельского-Филатова-Коплика и этапности высыпаний.
Сывороточная болезнь сопровождается кореподобной сыпью и развивается через 7-10 дней после введения чужеродной сыворотки крови. Сыпь начинается с места введения сыворотки, образуются уртикарных элементов, выраженный зуд. Наблюдаются припухлость и болезненность суставов, увеличение периферических лимфатических узлов. Есть катаральных проявлений и этапности высыпаний. Кореподобная сыпь может появиться вследствие применения сульфаниламидных препаратов, антибиотиков и т.п.. Основные признаки медикаментозной экзантемы — это отсутствие коревой триады Стимсона, иногда — температурной реакции, этапности высыпаний, интактнисть слизистой оболочки рта, зуд кожи, изменчивость элементов сыпи, преимущественная локализация его вокруг суставов.
Для синдрома Стивенса-Джонсона характерно некротично-язвенные поражения слизистой оболочки вокруг естественных отверстий (глаз, рта, носа, половых органов, заднего), наряду с кореподобной элементами появляются большие буллезные.
Во всех случаях при установлении диагноза учитывается периодичность фаз инфекционного процесса, присущее кори наличие пятен Бельского-Филатова-Коплика в катаральном периоде и этапность высыпаний.
Лечение кори
Лечение больных неосложненной корью проводится, как правило, в домашних условиях. Госпитализация необходима при тяжелом течении болезни, наличия осложнений и в тех случаях, когда домашние условия не позволяют организовать соответствующий надзор за больным. Обязательно госпитализируют детей из закрытых детских учреждений и в возрасте до года.Первостепенное значение в комплексе лечебных мероприятий имеет организация ухода за больным и правильное полноценное питание. Постельный режим следует соблюдать в течение лихорадочного периода и в первые 2-3 дня нормальной температуры. Рекомендуется 3-4 раза в день промывать глаза теплой кипяченой водой или 2% раствором гидрокарбоната натрия, после чего закапать в глаза по 1-2 капли 20% раствора натрия сульфацила. Закапывание в глаза раствора ретинола ацетата в масле предотвращает высыхание склеры и развития кератита. Полоскание рта кипяченой водой или питье воды после еды способствует гигиеническому содержанию полости рта.
Симптоматическое лечение зависит от выраженности тех или иных симптомов кори. Учитывая аллергический характер многих проявлений кори, рекомендуется применение антигистаминных препаратов — димедрол, пипольфен, супрастин, тавегил и т.д.. В случае сильного кашля применяют отхаркивающие и успокаивающие микстуры. Если течение болезни тяжелое, проводят дезинтоксикационное терапию. Гликокортикостероиды (преднизолон — 1-2 мг / кг, гидрокортизон — 5-6 мг / кг) назначают для получения противовоспалительного, гипосенсибилизирующие, противошокового эффекта.
Антибиотиков в лечении больных неосложненной корью, как правило, не применяют. Исключением являются дети до 2 лет, особенно ослабленные предыдущими болезнями, и больные с тяжелым течением кори, когда трудно определить, является пневмония. Если появляются осложнения, лечение корректируют в зависимости от их характера и тяжести.
У лиц, переболевших корью, в течение более или менее длительного времени наблюдается состояние астении. Поэтому следует предотвратить их чрезмерной физической нагрузке, обеспечить длительный сон, энергетически ценное, витаминизированное питание.
Профилактика кори
Учитывая высочайшую контагиозность кори в катаральном периоде основной мерой по предотвращению распространения болезни в коллективе является ранняя диагностика и изоляция больного до 4-го дня от начала высыпаний, а при осложнении пневмонией — до 10-го. Восприимчивых детей с 8-го по 17-й день от момента контакта с больным не допускают в детские учреждения — ясли, садики, первые два класса школы. Для детей которые с профилактической целью получили иммуноглобулин, срок разъединение (карантин) продолжается до 21 го дня.Противокоревой иммуноглобулин вводят для экстренной профилактики лишь тем, кто имеет противопоказания к вакцинации, или детям до года. Самым эффективным является введение иммуноглобулина до 5-го дня от момента контакта.
Активная иммунизация играет основную роль в профилактике кори. В нашей стране с этой целью используют атенуированных штаммов вируса Л-16. Вакцина чувствительна к воздействию света и тепла, поэтому ее нужно хранить в холодильнике при температуре 4 ° С и использовать в течение 20 мин после разведения. При соблюдении правил хранения и применения иммунитет формируется в 95-96% привитых и сохраняется длительное время. Накопление антител начинается через 7-15 дней после введения вакцины.
Обязательные прививки живой вакциной проводят с 12-месячного возраста детям, которые не переболели корью. Однократно подкожно вводят 0,5 мл вакцины. Детям, у которых концентрация противокоревых антител ниже защитного титра (серонегативный) проводят однократную ревакцинацию в 7 лет перед поступлением в школу.
Живая вакцина применяется также для экстренной профилактики кори и ликвидации вспышек в организованных коллективах. При этом до 5-го дня контакта вакцинируют всех лиц, которые общались с больным, если нет сведений о перенесенной кори или вакцинации, а также показаний на данный момент для временного освобождения от вакцинации.
vse-zabolevaniya.ru
что за болезнь? Симптомы, лечение, последствия
Корь что за болезнь? Как вовремя распознать, какие ее последствия, как она лечится? Обо всем мы поговорим в этой статье.
Корь – вирусное заболевание, которое передается воздушно-капельным путем, непосредственно от зараженного человека.

Немного истории
Когда возникло такое заболевание, как корь? История болезни нам поможет разобраться в том вопросе. Первый случай, который был зафиксирован, произошел в 9 веке, и был описан одним арабским врачом, Разесом. Ошибочно доктор посчитал, что пациент болеет легкой формой оспы. Поэтому первое время корь имела название «малая болезнь» (morbilli), а оспа – morbus, что означает «большая болезнь».
Корь что за болезнь? Какие симптомы она имеет и как протекает? Это удалось установить только в 17 веке, благодаря Сиденхому (Англия) и Мортону (Франция). Но эти врачи не смогли установить причину заболевания, и лишь 1911 году были проведены опыты над обезьянами, и удалось установить, что корь — это острое вирусное заболевание, которое передается воздушно-капельным путем. Возбудитель заболевания был установлен только в 1954 году. Корь — заболевание, об опасности которого должен знать каждый.
Начиная с середины 19 века и до начала 20 века корь была самой опасной детской болезнью, которая зачастую заканчивалась летальным исходом. Снизить эпидемию заболевания удалось только после того, как была разработана вакцина. Обязательная вакцинация смогла снизить активность заболевания, а в некоторых странах и вовсе ликвидировала ее. Однако случаи заболевания фиксируются и сегодня, ежегодно, по статистике ВОЗ, погибает около 30 тысяч людей.
Симптомы у детей
В первую очередь стоит заметить, что больше всего заражению подвержены детки в возрасте от года до 7 лет, реже фиксируются случаи заражения детей старше 7 лет и взрослых.
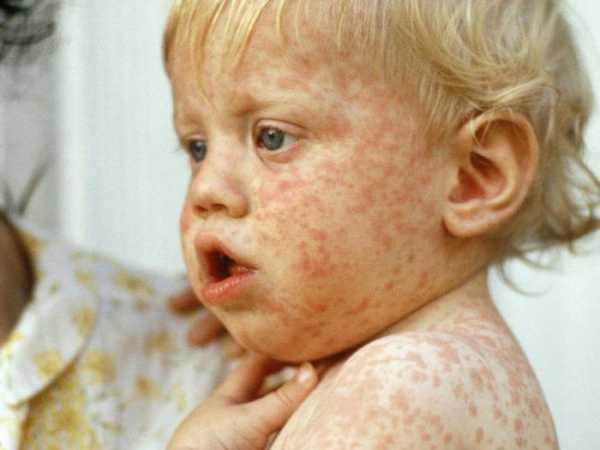
Важно знать: корь начинает себя проявлять через 7-14 дней.
Корь что за болезнь? Как ее диагностировать? Для того чтобы вовремя начать лечение, нужно уметь распознать заболевание.
Болезнь корь симптомы у детей имеет следующие:
- Плохое самочувствие.
- Нарушение сна.
- Вялость.
- Усталость.
- Головная боль.
- Плохой аппетит, или полное его отсутствие.
- Повышение температуры.
Катаральный этап длится от 3 до 5 дней. Симптомы следующие:
- Воспаляется горло.
- Появляется кашель.
Дальше хуже. Болезнь начинает поражать сосуды, мелкие капилляры на глазах и коже начинают лопаться. Начинается насморк с гнойными выделениями. Появляется отечность на лице, затекают глаза. У зараженного ребенка появляется боязнь света, от этого он постоянно щурит глаза. Температура повышается до 40 градусов, постепенно кашель становится сильнее, может появиться рвота.
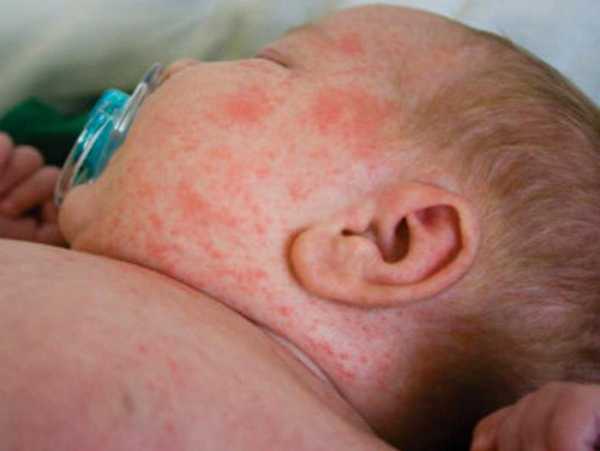
Лишь после того, как у ребеночка появляются основные симптомы кори, ему ставится точный диагноз. Для постановки диагноза врач обязательно назначает:
- Общий анализ крови.
- Общий анализ мочи.
- Анализ на выделение вируса в крови.
- Рентген грудной клетки.
- В некоторых случаях электроэнцефалографию.
Основные симптомы болезни: корь у детей
- Мелкие высыпания, размером с крупинку, на внутренней поверхности губ и щек. При наличии таких симптомов ребенка обязательно нужно изолировать.
- В отличие от других детских заболеваний, сыпь при кори появляется не в хаотичном порядке, а поэтапно. В первую очередь розовые пятна появляются на волосистой части головы и за ушками. Затем переходят на переносицу, и постепенно растекаются по всему лицу. На второй день сыпь начинает распространяться по верхней части тела (руки, грудь). Третий день — ноги.
- С момента появления сыпи,температура тела резко поднимается до 40 градусов.
Сыпной период длится от 4 до 7 дней.
Признаки болезни корь у взрослых
Хоть корь и принято считать детской болезнью, но все же и взрослые не застрахованы от заражения. Как протекает болезнь у взрослых, какие симптомы свидетельствуют о заболевании?
Мы рассмотрим основные признаки болезни. Корь — это то, что нельзя оставлять без внимания!
- В первую очередь резко ухудшается самочувствие, пропадает аппетит, появляются жуткие головные боли и бессонница. Заболевший чувствует себя как при простудном заболевании, у него першит в горле, появляется насморк, резко повышается температура, увеличиваются лимфоузлы.
- После 2 — 5 дней все симптомы пропадают, появляются силы, бодрость.
- Спустя сутки после улучшения болезнь наступает с новыми силами. Все симптомы возвращаются, но уже более остро и болезненно.
- Следующий этап — сыпь. Появляется много пятен, которые впоследствии соединяются и превращаются в одно сплошное пятно. Сыпь появляется в определенной последовательности: за ушами, голова, верхняя часть тела, нижняя часть тела.
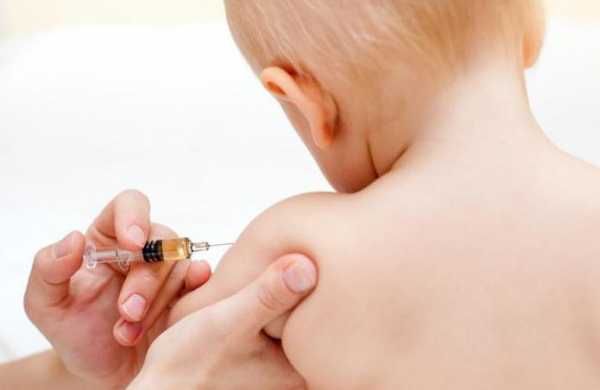
Терапия
Очень коварная болезнь — корь. Лечение должно начинаться незамедлительно. Как оно должно происходить у детей?
После того как доктор назначил анализы, и диагноз подтвердился, назначается лечение. К сожалению, на сегодняшний день единого лекарства от кори не разработано, поэтому все силы направлены на лечение симптомов.
- Прописываются жаропонижающие препараты для детей на основе ибуфена и парацетамола.
- Высокая температура и рвота приводят к обезвоживанию организма, поэтому обязательно нужно соблюдать питьевой режим.
- Поскольку у ребенка появляется боязнь света, то окна в комнате, где он находится, необходимо занавесить темными плотными шторами. Вечером используйте ночник.
- Используются антигистаминные средства, чтобы снять отечность и зуд от высыпаний.
- Доктор назначает отхаркивающие препараты, что помогут облегчить приступы кашля.
- Положены капли в нос (сосудосуживающие) и в глаза (при конъюнктивите).
- Горло и полость рта обрабатывается ромашкой.
- Принимаются антибиотики.
- Потрескавшиеся губы от высокой температуры необходимо смазывать влажным платком.
Зараженный ребенок не должен контактировать с другими детьми, ему прописывается постельный режим и полный покой.
Кроме лекарств, обязательно необходимо проветривать помещение, делать влажную уборку 2 раза в день, увлажнять воздух.
Обязательное условие в лечении — это соблюдение диеты. Вся еда, которую кушает ребенок, должна быть калорийной, так как для борьбы с вирусом организму нужны силы и немалые. Но в то же время пища должна быть легкоусвояемой, натуральной.
Госпитализация при кори происходит редко, только в тех случаях, когда симптоматика заболевания протекает очень остро. В основном же больные остаются дома и обязательно выполняют все указания доктора.
Лечение кори у взрослых
Первое что необходимо сделать, так это облегчить состояние больного. Антибиотики используются, чтобы побороть воспалительные процессы. Если заболевание протекает в легкой форме, то необходимости в госпитализации нет. Для того чтобы восполнить потерю жидкости в организме, необходимо пить много воды, сиропов, чая, компотов.
Поскольку при кори воспаляются слизистые рта, то необходимо уделить особое внимание гигиене. Горло необходимо полоскать настоем из ромашки и водно-солевым раствором. Также лечение обязательно включает в себя препараты от кашля с откашливающим эффектом, преднизолон, жаропонижающие.
Корь: осложнения
Наиболее опасные и распространенные осложнения, к которым может привести корь:
- Пневмония – инфекционное воспаление легких.
- Нарушение зрения, редко полная слепота.
- Отит – воспалительный процесс в ухе.
- Ларингит – воспалительный процесс в слизистых гортани.
- Энцефалит – воспаление головного мозга.
- Стоматит – воспаление слизистой оболочки рта.
- Полиневрит – множественное поражение нервных волокон.
- Бронхопневмония – острое воспаление бронхов.
Осложнения у взрослых
В большинстве случаев корь не оставляет после себя никаких последствий, но все же, хоть и редко, болезнь не дает о себе забыть и после лечения.
Итак, чем опасна корь? Последствия болезни у взрослых могут быть следующие:
- Бронхиолит – острое воспаление бронхиол, передается воздушно-капельным путем.
- Круп – воспаление дыхательных путей.
- Бронхит.
- Миокардит в легкой степени – поражение сердечной мышцы.
Иногда болезнь откладывает отпечаток на зрении, может привести к полной слепоте.
Профилактика
 Существует два вида профилактики: экстренная и плановая.
Существует два вида профилактики: экстренная и плановая.Экстренная профилактика проводится в том случае, если точно установлен факт контакта с зараженным человеком. Но при этом должно быть достоверно известно, что ребенок ранее не болел корью, и не был привит. В таких случаях вводится иммуноглобулин. Препарат должен быть введен в течение 5 дней со дня контакта.
Плановая профилактика — это не что иное, как прививка. Что такое прививка? Это искусственное введение вируса, для того чтобы организм смог выработать иммунитет. Согласно графику вакцинаций, первую плановую прививку против кори ребенок получает в 1 год, вторую — в 6 лет.
После плановой прививки каждая мама предупреждается о возможных последствиях и реакциях детского организма. Поэтому мама обязательно должна тщательно следить за состоянием ребенка после вакцинации. Есть симптомы, при появлении которых родители немедленно должны отреагировать и обратиться за помощью к медикам. Среди них:
- Насморк.
- Конъюнктивит.
- Повышение температуры.
- Кашель.
Особую бдительность необходимо проявить с 5 по 20 день после введения вируса. Любая сыпь на теле — повод пойти к доктору. Ведь лучше лишний раз подстраховаться, чем рисковать здоровьем ребенка.
Любая мама должна знать, что каждая прививка делается только здоровому ребенку. С момента последнего заболевания должно пройти от 1 до 6 недель.
Прививку против кори может получить каждый желающий, для этого необходимо обратится в поликлинику по месту жительства. При себе обязательно необходимо иметь карточку с записями о сделанных ранее прививках.
Малоприятная болезнь — корь. Фото наглядно это демонстрируют. Тело больного зудит и чешется.
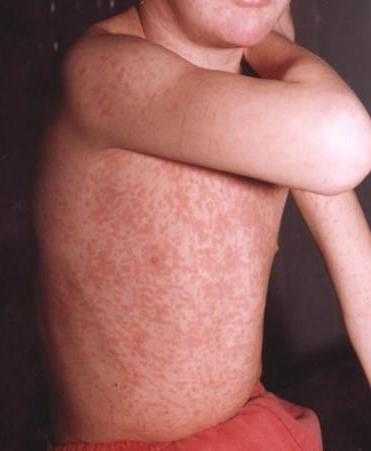
Краснуха, ветрянка, корь – инфекционные болезни, чаще всего встречающиеся у детей. Тем не менее, взрослый человек тоже может ими заболеть. Намного тяжелее переносится в этом случае болезнь корь. Фото взрослых зараженных мало чем отличаются от изображений проявления заболевания у детей, но самочувствие ребенка на порядок лучше в течение всего периода болезни.
Карантин
Очень важно изолировать больного от здоровых, особенно детей. Но как мы знаем, в больницу инфицированных больных помещают только в особых случаях, поэтому необходимо выделить дома отдельную комнату. Если такой возможности нет, то следует на время отвезти здоровых детей к родственникам. В помещении, где находится больной, обязательно делается влажная уборка, проветривание. Все окна необходимо завесить плотными шторами, чтобы в комнате был полумрак. Очень важно выделить заболевшему члену семьи отдельные столовые приборы: тарелки, кружки, ложки. Немаловажно ношение марлевой повязки, как больным, так и теми, кто за ним ухаживает.
Ухаживать за заболевшим ребенком должен привитый или переболевший корью взрослый. Обязательно стоит помнить, что детская болезнь корь очень заразна.
Корь при беременности
А что если корью заболела беременная женщина? Насколько опасна болезнь для ребеночка и будущей мамы?
Любые вирусные заболевания (корь, ветрянка или краснуха) крайне опасны во время беременности. Что относительно кори, то если женщина заразится вирусом на раннем сроке беременности, то это чревато разнообразными пороками в развитии плода. И несмотря на все современные методы диагностики, у врачей нет возможности установить, насколько болезни удалось поразить мозг ребенка. Выявить это можно лишь после рождения. В случае если беременная женщина заболела корью на позднем сроке, вероятность заражения ребенка очень высока. А значит это лишь то, что ребенок родится с вирусом. Чревато это тем, что детский, еще неокрепший организм, скорее всего, не сможет перенести заболевание.
Несмотря на всю опасность, корь не является показанием к аборту, например, как в случае с краснухой. Но все же, если женщина заболела корью на раннем сроке, врач обязательно предупреждает будущую маму о возможных необратимых последствиях. Но выбор всегда остается за женщиной.
Естественно, любая будущая мама не хочет, чтобы ее ребенок имел какие-либо заболевания. Поэтому во время беременности женщина должна не только правильно питаться и принимать все необходимые витамины, но и тщательно следить за своим здоровьем.
Краткие итоги вышесказанного
Корь что за болезнь? Это опасное заболевание, которое распространяется воздушно-капельным путем, имеет острое течение. Заболевание достаточно древнее, тем не менее, способов лечения кори нет. Лечатся только симптомы заболевания. К счастью, болезни детей (корь) признаки имеют ярко выраженные, не заметить их не удастся.
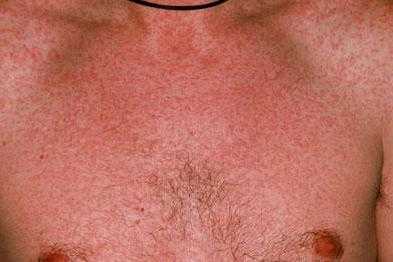
Наиболее часто от кори страдают детки дошкольного и младшего школьного возраста, однако это не означает, что взрослые защищены от заражения. Лучшая профилактика — это вовремя сделанная прививка: первая — в 1 год, вторая — в 6 лет. Дальше по желанию.
Болеющий член семьи обязательно изолируется от здоровых родственников.
fb.ru
симптомы, лечение, осложнения, профилактика, фото
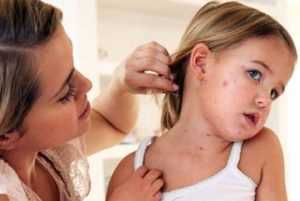 Современное поколение молодых родителей узнаёт о кори только из буклетов в поликлинике или после общения с педиатром. Благодаря такому достижению науки, как прививки, об этой инфекции вспоминают лишь в моменты случайных вспышек заболевания. И если в каждой стране привить более 95% населения, то о кори забыли бы навсегда.
Современное поколение молодых родителей узнаёт о кори только из буклетов в поликлинике или после общения с педиатром. Благодаря такому достижению науки, как прививки, об этой инфекции вспоминают лишь в моменты случайных вспышек заболевания. И если в каждой стране привить более 95% населения, то о кори забыли бы навсегда.
Что такое корь и как она проявляется? Опасны ли её симптомы? Какие особенности течения заболевания у взрослых и маленьких детей? Есть ли у болезни осложнения? Какие применяют методы лечения и профилактики кори? Что нужно знать об этой, многим незнакомой, инфекции?
Что такое корь
Как вирусам удаётся так долго сохраняться в природе и в окружающей человека среде? Зачастую мы сами способствуем их распространению, игнорируя элементарные гигиенические нормы и советы врачей по профилактике заболеваний, вызванных этими микроорганизмами. Вирус имеет свои особенности, которые помогают ему оставаться активным надолго.
Что такое корь? — это острая инфекция, вызванная вирусом, которая поражает верхние дыхательные пути. Одним из характерных признаков кори является сыпь по всему телу.
Что нужно помнить о кори и его возбудителе?
- Вирус весьма чувствителен практически ко всем моющим средствам, поэтому регулярная влажная уборка с одним из таких веществ поможет предотвратить распространение заболевания среди остальных членов семьи.
- На сухой поверхности микроорганизм остаётся в каплях слизи при температуре от 12 до 15 ºC всего несколько дней. Но этого может быть достаточно для заражения.
- Даже в наше время корь остаётся одним из самых опасных детских заболеваний, которое ежегодно уносит жизни тысяч детей.
- Вирус кори подавляет активность защитных клеток организма, снижая иммунитет.
- Вирус поражает внутренний слой сосудов, что способствует распространению сыпи и заболеваний.
- Корь передаётся только от человека к человеку, но его «братьями» являются возбудители чумки собак и крупного рогатого скота.
- Считается, что корь после перенесённого заболевания вызывает пожизненный иммунитет, но были случаи заражения повторно. Это происходит так как микроорганизм умеет сохраняться в организме человека длительно, поэтому часто возникают осложнения.
- До недавнего времени корь была распространена только среди детей, сейчас инфекция «постарела», бывают вспышки заболевания среди подростков и взрослого населения.
Как передаётся корь
Распространено заболевание только среди людей. Источник — больной человек, который заражает других в последние дни инкубационного периода. Есть несколько вариантов заражения:
 воздушно-капельный или аэрогенный путь посредством кашля, чиханья, во время разговора, крика и даже плача;
воздушно-капельный или аэрогенный путь посредством кашля, чиханья, во время разговора, крика и даже плача;- предположительно можно заразиться корью трансплацентарно — от больной матери, но такие случаи редки.
Восприимчивость человека к вирусу кори очень высока. Считается, что общение с больным в течение суток вызывает заболевание у 40% людей, а трёхдневный контакт — у 80% окружающих.
Инкубационный период кори в среднем составляет 9–11 дней. Но в зависимости от организма человека и его реакции на присутствие вируса, инкубационный период может быть короче либо он удлиняется, то есть бывает от 7 до 28 дней. Встречались случаи бессимптомного заболевания, когда вирус был обнаружен в крови случайно, во время исследования близких людей.
Вспышки заболеваемости возникают с определённой периодичностью, встретиться с инфекцией в некоторых регионах можно приблизительно раз в 8–10 лет, за исключением случаев завозной инфекции. Вспышки или эпидемии кори возникают если есть прослойки восприимчивых к микроорганизму людей. Эпидемии возникают чаще в закрытых дошкольных и школьных учреждениях:
- детские сады;
- детские дома;
- ясли;
- школа, особенно первые классы с продлёнкой;
- дома ребёнка.
Когда вирус более активен? Учитывая, что он длительно сохраняется в окружающей среде при средних температурах — оптимальный период для распространения инфекции — конец весны и начало лета. Классическим временем года для активного размножения вируса раньше считалась зима и весна. Но в связи с массовой вакцинацией вирус кори приспособился и чаще приводит к развитию заболевания в тёплое время года.
Периоды развития болезни
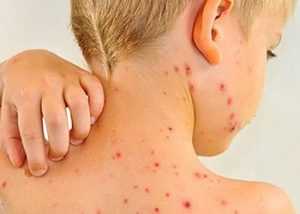 Выделяют четыре периода развития заболевания:
Выделяют четыре периода развития заболевания:
- инкубационный;
- продромальный;
- период высыпаний или активных заметных проявлений;
- выздоровление.
В большинстве случаев корь именно так и протекает. Но при неправильном или несвоевременном лечении либо, когда вирус вызывает молниеносную инфекцию можно условно выделить ещё один этап — осложнений.
Симптомы кори
До появления привычного всем симптома — сыпи по всему телу, проходит два этапа активного размножения вируса в организме человека.
- Инкубационный период кори протекает без каких-либо клинических проявлений. Это время от момента попадания вируса в организм человека и до появления первых симптомов. Может быть коротким и длительным до четырёх недель. Последние два-три дня этого этапа развития кори и до пятого дня с момента появления сыпи человек считается заразным.
 Так как входными воротами инфекции являются верхние дыхательные пути — то многие проявления продромального периода возникают именно здесь. В это время корь напоминает острое респираторное заболевание. У человека повышается температура иногда до 39 ºC. Необычным является то, что утренняя температура выше вечерней. Возникает сухой навязчивый кашель, слабость, вялость и раздражительность, осиплость голоса. Ухудшается сон, снижается аппетит вплоть до отказа от еды. Воспаляется оболочка глаза (конъюнктивит), корь сопровождается слезотечением и светобоязнью.
Так как входными воротами инфекции являются верхние дыхательные пути — то многие проявления продромального периода возникают именно здесь. В это время корь напоминает острое респираторное заболевание. У человека повышается температура иногда до 39 ºC. Необычным является то, что утренняя температура выше вечерней. Возникает сухой навязчивый кашель, слабость, вялость и раздражительность, осиплость голоса. Ухудшается сон, снижается аппетит вплоть до отказа от еды. Воспаляется оболочка глаза (конъюнктивит), корь сопровождается слезотечением и светобоязнью.- Как ещё проявляется корь? На второй день развития болезни возникает важный диагностический признак заболевания — пятна Бельского-Филатова-Коплика — это различные высыпания на щёках, напоминающие частички манной крупы. Располагаются они напротив малых коренных зубов, а размер их варьирует от мелких до крупных пятнышек, окружённых красным ободком. Это признак заболевания, по которому зачастую и ставят диагноз. В редких случаях эти пятна появлялись в других областях: анальной или на конъюнктиве. Спустя два-три дня, они исчезают, а взамен появляется сыпь по всему телу. Небольшие, красные, немного приподнятые над поверхностью кожи пятна, начинают возникать сначала на голове (сперва на лице и за ушами), затем постепенно спускается вниз (шея и грудь, туловище и поверхность рук, после чего переходит на нижние конечности).
 Одновременно с развитием кори и появлением сыпи увеличиваются лимфатические узлы, которые становятся болезненными при пальпации.
Одновременно с развитием кори и появлением сыпи увеличиваются лимфатические узлы, которые становятся болезненными при пальпации.- При обследовании внутренних органов заметно увеличена в размерах селезёнка, иногда вместе с печенью.
- Увеличивается частота сердечных сокращений.
- Со стороны дыхательной системы усиливаются хрипы, появляется одышка.
- В системе пищеварения тоже нередко наблюдаются изменения, появляется тошнота, рвота, послабление стула.
Самый удачный исход кори — это полное выздоровление без всяких последствий. Но такое случается не в 100% случаев, а намного меньше.
Особенности течения кори у взрослых
Симптомы кори у взрослого всё те же: резкое повышение температуры, появление пятен во рту и на всём теле. Но, кроме этого, в развитии болезни у взрослых есть и некоторые особенности.
- Заболевание протекает намного тяжелее, чем в детском возрасте.
 Температура чаще повышается резко, выражены симптомы интоксикации: рвота, постоянная тошнота, слабость, практически постоянно человека беспокоит головная боль, больной становится крайне раздражительным.
Температура чаще повышается резко, выражены симптомы интоксикации: рвота, постоянная тошнота, слабость, практически постоянно человека беспокоит головная боль, больной становится крайне раздражительным.- Ещё одним симптомом является потеря больным человеком ориентации во времени и пространстве.
- Пятна Бельского-Филатова-Коплика ничем не отличаются, но сыпь на всём теле более выражена, элементы большего размера и нередко сливаются.
- Плохим последствием развития кори у взрослых людей являются многочисленные осложнения.
- Катаральные явления (покраснение и боль в горле, насморк) выражены слабее.
Многие сильные проявления кори зачастую объясняются давностью вакцинации. В некоторых случаях имеет значение присоединение вторичной инфекции, ведь вирус кори значительно ослабляет иммунитет, что способствует росту условно-патогенных заболеваний.
Корь и беременность
Любая, даже, на первый взгляд, самая лёгкая инфекция, опасна для беременной женщины и её будущего малыша. Через плаценту проникают многие вирусы и бактерии, поэтому будущие мамы всегда находятся в группе риска по развитию инфекционных заболеваний.
Но в случае с этой инфекцией мнения медиков разделились. Одни учёные считают, что корь при беременности не представляет угрозы для ребёнка и переносится довольно-таки легко. Другие же утверждают, что заражённый в первые 8 недель беременности малыш подвержен высокому риску появления врождённых пороков развития (практически в 85% случаев). На более поздних сроках до 12 недель эта цифра немного уменьшена и составляет 50% случаев.
Так как были случаи заражения корью малыша ещё до родов — вирус проникает через плаценту, а значит ребёнок не застрахован от тяжёлых последствий, связанных с этим заболеванием. Первые 12 недель беременности сопровождаются закладкой и формированием основных систем и органов ребёнка, то есть в это время он наиболее уязвим.
Поэтому единственная рекомендация беременной женщине — остерегаться контактов с больными корью. Если в семье есть заражённый этим недугом — правильное решение для будущей мамы — это полная изоляция. В случае, когда женщина планирует беременность и со дня последней вакцинации прошло много лет, стоит привиться повторно.
Корь у детей
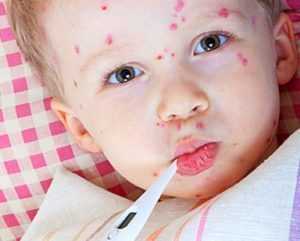 Малыши переносят корь практически так, как описывают в книгах. Классическое развитие болезни у детей следующее.
Малыши переносят корь практически так, как описывают в книгах. Классическое развитие болезни у детей следующее.
- Интоксикация, резкое повышение температуры до 40 ºC, светобоязнь.
- К концу продромального периода, то есть приблизительно на 3 либо 4 день температура тела начинает снижаться, вплоть до нормальной, но на следующий же день она вновь резко возрастает.
- В катаральном периоде кори важным диагностическим признаком является триада симптомов — сухой кашель, насморк и конъюнктивит.
- Признаки кори у ребёнка — это не только типичная сыпь на слизистой щёк, есть ещё некоторые особенности — вместе с этим симптомом на нёбе, миндалинах и задней стенке глотки появляются красные пятна неправильной формы или энантема.
пятна Бельского-Филатова-Коплика
Мелкая сыпь, постепенно сменяющая пятна Бельского-Филатова-Коплика. Возникает обычно на лице и за ушами в первый день, после чего появляется на шее и груди, преимущественно верхней её части. Во второй день высыпания заметны на туловище, бёдрах и руках. Голени и стопы становятся поражены на третий день от момента возникновения сыпи.
- Когда красные пятнышки появляются на стопах — на лице они уже постепенно бледнеют.
- Вдобавок ко всем остальным симптомам во время развития кори у ребёнка пятна могут сливаться, что отличает коревую инфекцию от других похожих.
- Любые высыпания на коже во время кори сопровождаются зудом, спустя несколько дней, пятна приобретают бурый и коричневый цвет с шелушением, сохраняются такие изменения на коже до трёх недель.
Атипичная корь
Есть несколько вариантов нестандартного или непривычного течения кори, что в большинстве случаев связано с иммунитетом человека.
- Митигированная корь. Развивается в результате введения вакцины или иммуноглобулина против вируса в инкубационном периоде развития заболевания. То есть человек привился, когда вирус уже попал в организм. Отличается такой вид инфекции более продолжительным инкубационным периодом; сокращённым, до двух дней при норме от 4 до 8, продромальным периодом. Температура и все начальные проявления заболевания отсутствуют либо слабо выражены. Сыпь при такой кори появляется сразу с пятнами на щеках или практически незаметна. Пигментация после сыпи заметна лишь в течение одной недели.
- Корь у людей с нарушением работы иммунитета. Болезнь протекает крайне тяжело. Практически сразу осложняется многочисленными инфекциями и нередко заканчивается смертью.
Осложнения после кори
Даже лёгкое течение заболевания откладывает свой отпечаток в дальнейшем на здоровье человека. Основная тому причина — угнетение иммунитета.
 К самым частым и опасным осложнениям относятся следующие состояния.
К самым частым и опасным осложнениям относятся следующие состояния.
- Ларингит или ларинготрахеобронхит, воспаление слизистой гортани, трахеи и бронхов. Нередко все эти процессы протекают одновременно, для них характерно осиплость голоса, кашель, хрипы в области груди, стеноз гортани.
- После основных этапов болезни частым её продолжением является пневмония, от лёгкой до тяжёлой в зависимости от организма. Были случаи, когда пневмония заканчивалась абсцессом и плевритом (воспаление плевры).
- Частое осложнение — стоматит, явление, знакомое практически всем. Появление белых пятен на дёснах не проходит просто так, были случаи появления номы (онкологический процесс лица), заканчивающейся смертью больного.
- Очередные тяжёлые осложнения кори — заболевания нервной системы с возникновением энцефалита, менингита и менингоэнцефалита (воспаление головного мозга и его оболочек). Проявляются они на 3–15 дни болезни, течение менингита практически всегда благоприятное и заканчивается выздоровлением, менингоэнцефалит в 10–40% случаев приводит к летальному исходу.
Кроме всех вышеперечисленных заболеваний, после кори встречаются редкие: ангина, отит, пиелонефрит, болезни сердечно-сосудистой системы.
Лечение
В лечении кори есть несколько важных моментов. До настоящего времени не разработан ни один эффективный способ борьбы с вирусом. Поэтому основные этапы лечения кори — это назначение симптоматических препаратов.
 Как лечить корь? Больным рекомендуют следующие мероприятия.
Как лечить корь? Больным рекомендуют следующие мероприятия.
- При лёгком течение заболевания показана домашняя терапия: постельный режим, обильное тёплое питье, щадящая диета, во избежание осложнений назначаются поливитамины.
- Врачи рекомендуют часто полоскать рот тёплой кипячёной водой, отваром ромашки, раствором хлоргексидина.
- В случае развития конъюнктивита в глаза закапывают капли на основе антибактериальных препаратов, кроме этого, для глаз нужен щадящий световой режим, человек находится в комнате с минимальным количеством света.
- Используют жаропонижающие препараты. С этой целью при лечении кори у детей назначают «Ибупрофен» и «Парацетамол».
- Присоединение бактериальной инфекции требует изменения тактики лечения, в этом случае дополнительно применяются антибиотики.
- Дополнительно используют лекарства для поддержки иммунитета.
- Все сложные случаи болезни лечат в больнице.
Лечение инфекции — дело непростое и многое зависит не от своевременно назначенных препаратов, а от ухода за больным человеком.
Профилактика кори
Есть два основных вида профилактики коревой инфекции:
- плановая вакцинация;
- профилактика в очаге развития инфекции.
Вакцинация против кори — это запланированная процедура, которая сопровождается составлением карты прививок на каждого ребёнка с момента его рождения.
Но что делать, если кто-либо из окружающих людей заболел?
- Больного нужно изолировать.
- Всех людей, имевших контакт с заболевшим, разобщают на несколько недель (от двух до трёх в зависимости от ситуации).
- Помещение, где находится больной корью, нужно регулярно проветривать, проводить влажную уборку.
- При необходимости всем контактным лицам (дети от трёх до 12 месяцев и будущие мамы) вводят человеческий иммуноглобулин в первые 5 дней с момента контакта.
 Что нужно знать о плановой вакцинации? Когда делают прививку от кори?
Что нужно знать о плановой вакцинации? Когда делают прививку от кори?
- Введение первой дозы вакцины защищает детей от развития кори в 85% случаев.
- Повторная вакцинация способствует практически 100% защите.
- Благодаря всеобщему охвату прививками удалось снизить смертность в три раза.
- Вакцина защищает от кори надолго, в течение как минимум 20 лет защитные антитела находятся в крови человека.
- Прививают всего два раза. Первая прививка ребёнку от кори делается в 12 месяцев. Ревакцинацию проводят в 6 лет.
- Прививку делают всем контактным лицам до 40 лет, не болевшим корью и не привитым.
- Для защиты используют живую аттенуированную (значительно ослабленную) вакцину.
- Чаще используется трехкомпонентная вакцина, так как график вакцинации совпадает с иммунизацией от краснухи и паротита. Но есть и моновакцины для контактных лиц старшего возраста.
Корь — это не только белые пятнышки на слизистой щёк и красная сыпь по всему телу. Это тяжелейшая инфекция, занимающая одно из первых мест в мире по смертности детей раннего возраста. С корью связаны многочисленные осложнения после перенесённой инфекции, в том числе тяжёлые заболевания нервной системы. Инфекция циркулирует только среди людей, поэтому профилактика должна быть всеобщей.
privivku.ru
Корь — Доказательная медицина для всех
Корь
Определение
Корь – острое инфекционное заболевание вирусной этиологии. Возбудителем кори является РНК-содержащий вирус из рода Morbillivirus, семейство Paramyxoviridae. Заболевание отличается высокой контагиозностью (заболевает более 90% контактных). Корь поражает слизистые оболочки полости рта, верхние дыхательные пути, конъюнктивы глаз, сопровождается характерной макуло-папулезной сыпью и высокой лихорадкой.Эпидемиология и статистика
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5% В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 – 777 000 человек — т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.Учитывая ситуацию с корью в мире, в 2005 году ВОЗ разработала и внедрила глобальную стратегию иммунизацию против кори, целью которой является снижение смертности от этого заболевания на 90% к 2010 году. Было определено 47 “приоритетных” стран, на которых было решено сконцентрировать усилия для достижения заявленных целей. Стратегия глобальной иммунизации включает в себя:
- Охват вакцинацией более 90% населения
- Охват двумя дозами вакцин более 80% населения
- Мероприятия по надзору и расследованию случаев заболеваемости корью
- Клиническое ведение новых случаев заболевания
Эффективность мер по борьбе с корью.
Северная и Южная Америки: ВОЗ поставила цель ликвидировать эндемические очаги кори в данном регионе. Примененные стратегии вакцинации позволили добиться данной цели, последняя вспышка эндемичной кори зарегистрирована в 2002 году. В период времени с 1990 года по 2008 год абсолютное число заболеваний снизилось с 250 000 до 203 в год. Соединенные Штаты Америки: В довакцинальную эпоху число случаев кори колебалось от 500 000 до 4 000 000 в год. В 1963 году после одобрения вакцины против кори заболеваемость неуклонно снижалась; в итоге абсолютное снижение числа случаев болезни достигло 99%. В настоящее время США не являются эндемичными по кори, но вспышки все еще регистрируются. С 2001 по 2010 году зарегистрировано 692 случая кори, 87% случаев связано с эмигрантами. Из 123 случаев кори в 2011 году 91% больных не были вакцинированы. 85% отказов от вакцинации было связано с философско-религиозными причинами.Европейский регион: ВОЗ ставила целью полную элиминацию заболевания корью к 2010 году, однако, данная цель не была достигнута. Основная причина неудачи – отказ населения от вакцинации; наибольший процент отказов регистрируется в странах центральной и восточной Европы. Если в странах западной Европы основной причиной отказа от вакцинации остаются философско-религиозные воззрения, то в странах Восточной Европы высока активность антипрививочного движения.
Африканский регион: охват прививками в регионе составляет 57-73% населения в период времени с 2001 по 2008 годы, охват второй дозой вакцины 43-46%. Данные показатели привели к снижению заболеваемости на 93%, что в абсолютных цифрах снизило частоту случаев с 492 116 в 2001 году до 32 378 случаев в 2008 году. Основные цели ВОЗ в данном регионе:- Снижение смертности от кори на 98% в 2012 году относительно 2002 года
- Элиминация заболевания к 2020 году
Тихоокеанский регион: основная цель – элиминация заболевания к 2012 году — затруднена отказами от вакцинации и недостаточной работой органов здравоохранения. Следует заметить что 24 из 37 стран сообщили о фактической ликвидации кори к 2009 году, но в регионе в целом в 2008 году зафиксировано более 140 000 случаев кори.
Восточное средиземноморье: в 1997 году была поставлена цель по элиминации заболевания к 2010 году. В 1980 году фиксировалось более 200 000 случаев кори в год, в 2008 году 12 000 случаев. Смертность в период времени с 2000 по 2007 год снизилась на 75%
Эпидемиология осложнений кори
- Общая частота осложнений — 22,7%
- Диарея — 9,4%
- Средний отит — 6,6%
- Пневмония — 6,5%
- Энцефалит — 0,1%
- Смерть — 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Пути передачи кори
Пациент заразен начиная с 7-го дня от контакта и до 5-го дня от момента развития сыпи.
Клиническая картина кори.
Выделяют различные формы течения кори:
- Классическое течение кори у иммунокомпетентных пациентов
- Течение кори у пациентов с недостаточно сформированным иммунитетом против кори
- Течение кори у пациентов, иммунизированных инактивированной вакциной
- Невролгические симптомы и синдромы, сопровождающие развитие острого рассеянного энцефаломиелита и подострого склерозирующего панэнцефалита
- Тяжелое течение коревой инфекции
- Осложнения кори, в том числе вторичные, например — гигантоклеточная пневмония
Периоды и симптомы развития кори. Классическое течение.
Инкубационный период начинается сразу после проникновения вируса через слизистые или конъюктиву. Средняя длительность инкубационного периода 8-10 дней. Вирус размножается в месте проникновения с дальнейшей миграцией по путям лимфооттока и кровотока. В это время фиксируется первый эпизод виремии. Чаще всего инкубационный период бессимптомный, но возможны: лихорадка, появление сыпи, признаки интоксикации. Далее следует второй эпизод виремии, который является началов продормального периода. Продормальный период начинается с общеклинической симптоматики: лихорадка, интоксикация, потеря аппетита, конъюктевит, кашель, насморк. Тяжесть конъюктивита вариабельна, может сопровождаться слезотечением и светобоязнью. Респираторные симптомы обсуловлены поражением вирусом слизистых оболочек верхних дыхательных путей. Лихорадка не имеет как либо специфики и может варьировать от субфибрилитета до высокой лихорадки. Длительность продромы обычно 2-3 дня, но фиксировались случаи с длительностью продормального периода до 8 дней. В этот период формуруются энантемы на слизистых известные как пятна Бельского – Филатова – Коплика. Классическое описания пятен – кристаллы соли на красном фоне. При подозрении на корь следует внимательно искать данные пятна, потому что они считаются патогмоничными для данной болезни. Следует помнить, что отсутствие данных элементов не исключает коревую инфекцию. В течение 24-72 часов пятна могут увеличиваться и сливаться. В особотяжелых формах возможно развитие лимфоаденопатии, гепато- и спленомегалии. Период экзантем. Основным проявлением кори является макулупапулярная сыпь, которая вначале появляется на лице, далее спускается ниже на шею, туловище, конечности. Ладони и подошвы ног поражаются редко. Сыпь может приобретать петехиальный и даже гемморрагический характер. С течением времени элементы сыпи могут сливаться. Степень слияния элементов коррелирует с тяжестью заболевания. Распространение сыпи от лица и далее каудально является харктерным, но не патогмоничным для кори. С момента появления экзантем пятна Бельского – Филатова – Коплика могут начать шелушиться. Другие симптомы, хараетерные для экзантематозной фазы, включают в себя утяжеление респираторых симптомов, включая фарингит и высокую лихорадку с максимумом в течение 2-3х дней. Обычно, в течение 48 часов от момента развития сыпи начинается клиническое улучшение. Данный период длится 6-7 дней.Выздоровление и иммунитет. После клинического улучшения наступает выздоровление. В течение одной-двух недель может сохранятся кашель. Возникновение лихорадки позже четвертого дня от развития сыпи может быть следствием вторичной бактериальной инфекции.
После перенесенной кори формируется стойкий, пожизненный иммунитет. Следует знать, что фиксировались случае повторной коревой инфекции. После перенесенной коревой инфекции может наблюдаться период иммунносупрессии.Другие клинические формы кори
Стертая форма у лиц с несформировавшимся или неполным противокоревым иммунитетом. Течение заболевания похоже на классическое, но значительно мягче. Обычно наблюдается при иммунитете, полученном транслацентарно, или в результате переливания крови от иммунизированного донора.
Атипичное течение коревой инфекции наблюдается у пациентов, получивших иммунизацию инактивированной вакциной, полученной из диких штаммов вируса кори, но описаны случаи развития атипичной кори у пациентов, получивших живую ослабленную вакцину. Для атипичной кори характерен сухой кашель, головная боль в течение 7-14 дней, лихорадка, боль в груди. Сыпь развивается на 2-3 дня позже обычного и начинается с конечностей, затем переходит на туловище и лицо. Часто поражаются ладони и подошвы стоп. Подобная эволюция сыпи и ее атипичность может создать трудности в постановке диагноза. Атипичное течение кори обычно характеризуется тяжелым течением и частым развитием осложнений.
Дифференциальный диагноз атипичной кори включает в себя
Ветряную оспу, микоплазменную пневмонию, пятнистую лихорадку Скалистых гор, скарлатину, менингококкемию, болезнь Шенлейна-Геноха, токсический шок.
Дифференциальный диагноз
Диффдиагностика включает в себя как банальные детские инфекции (ОРВИ, грипп) так и следующие заболевания
Диагностика
В общем анализе крови выявляется лейкопения, тромбоцитопения. При рентгенографии легких может быть выявлен интерстициальный пневмонит.Осложнения кори
Частота осложнений указана в разделе «эпидемиология кори». Следует знать, что частота осложнений выше в развививающихся странах и в популяции с низким охватом вакцинации. Летальность при кори ассоциируется с бронхо-легочными осложнениями и энцефалитом.ЛОР оргны
Средний отит развивается в 5-10% случаев.
Осложнения связанные с поражением органов дыхания наиболее часто наблюдаются у пациентов младше 5 лет и старше 20 лет. Развиваются:
Пренесеная коревая инфекция может приводить к формированию бронхоэктазов. Вторичная бактериальная инфекция дыхательных путей наблюдается в 5% случаев.Центральная нервная система.
Энцефалит разивается у 1 из 1000 болеющих корью обычно в сроки до двух недель от развития экзантем. В 60% случаев энцефалита наступает выздаровление. В 25% случаев сохраняется невралгический дефицит, 15% случаев заканчиваются летальным исходом.
Острый рассеянный энцефаломиелит – демиелинизируещее заболевание, развивающееся в течение двух недель от появления экзантем. Для данного заболевания характерны следующие симптомы: лихорадка, головная боль, ригидность затылочных мышц, судороги, спутанность сознания, сонливость, кома, атаксия, миоклонус, хореаотеатоз, параплегии, квадриплегии, потеря чувствительности, непроизвольные мочеиспускания и дефекация, боли в спине. Летальность при остром рассеянном энцефаломиелите колеблется в пределах 10-20%. Подострый склерозирующий панэнцефалит – фатальное дегенеративное заболевание нервной системы, развивающееся через 7-10 лет после перенесенной кори. Встречаемость данного осложнения от 0,06 до 8,5 случаев на 1 000 000 переболевших корью. Вакцинация существенно снижает риск развития данного осложнения. Выделяют четыре этапа развития подострого склерозирующего панэнцефалита:- I этап – неспецифические невралгические и психические отклонения, вялость, трудности в обучении, необычное и необъяснимое поведение. Длительность данного этапа от нескольких недель до нескольких лет
- II этап – характеризуется наличием миоклонуса, усугублением умственной отсталости, сенсорной болезнью. В развитии данного этапа учащается миоклонус, в итоге, судороги возникают с частотой каждые 5-10 секунд. Длительность данного периода от 3 до 12 месяцев.
- III и IV этапы – дальнейшее ухудшение неврологической симптоматики, миоклонус уже отсутствует, развивается вегетативное состояние. Смерть в основном наступает на IV этапе, но может случится в любое время.
Скорость прогрессирования данного заболевания и выраженность симптомов варьирует в широких пределах.
Другие невролгические осложнения включают острую корь-индуцированную энцефалопатию. Данное осложнение ассоциируется только с сопутствующей ВИЧ инфекцией.
Органы зрения: кератит, приводящий к слепоте, изъязвление роговицы
Лечение кори
Специфического лечения не существует. Используется три варианта терапии с различной эффективностью:
- Иммуноглобулин
- Витамин А
- Рибавирин
Внутримышечное введение сывороточного иммуноглобулина может предотвратить заболевание или снизить его тяжесть, если препарат использовался в течение 6 дней от контакта с корью. Использование иммуноглобулина показано:
- Не вакцинированным пациентам с иммунодефицитами
- Беременным женщинам
- Детям до года
- Ранее вакцинированным пациентам с иммунодефицитом
Дозировка: 0,25 мл на килограмм веса, максимальная доза 15 мл. Пациентам с иммунодефицитом назначается в дозе 0,5 мл на килограмм веса с максимальной дозой 15 мл. Вакцинация после использования иммуноглобулина проводится не ранее, чем через три месяца после введения препарата, при условии что пациент старше 15 месяцев и нет иных противопоказаний.
У пациентов, не входящих в перечисленные группы, предпочтительной тактикой действий является введение живой вакцины в течение 72 часов от контакта с больным корью.
Использование иммуноглобулина не показано для контроля над эпидемиями кори.
Витамин А. Использование витамина А в лечении кори предложено в 1932 году. Механизм терапевтического эффекта использования витамина А неизвестен.
Во втором рандомизированном исследовании изучались 189 детей с различными осложнениями кори, в том числе:
- Пневмония
- Диарея
- Круп
ВОЗ рекомендует назначение витамина А в дозе 100 000 – 200 000 МЕ перорально всем детям в регионах с подтвержденным дефицитом витамина А или в регионах где смертность от кори превышает 1%. Заметим, что рекомендованные дозы ниже тех, что были использованы в упомянутых исследованиях.
Использования витамина А так же исследовалось в развитых странах. Американская педиатрическая академия рекомендует использовать витамин А в развитых странах в следующих случаях:
- Дети в возрасте от 6 месяцев до 12 лет госпитализированных с осложненной корью (пневмония, диарея, круп)
- Дети старше 6 месяцев имеющие один из следующих факторов риска: иммунодефицит, подтвержденный гиповитаминоз А, состояния связанные с нарушением всасывания из кишечника, пациенты с пониженным питанием, пациенты из регионов с высокой смертностью от кори.
Рекомендованный режим дозирования:
- Дети от 6 до 12 месяцев 100 000 МЕ однократно
- Дети старше 12 месяцев 200 000 МЕ однократно
- Дети с подтвержденным дефицитом витамина А повторное введение препарат на 2й и 28й день.
Рибавирин продемонстрировал эффективность против вируса кори in vitro, но исследований, демонстрирующих эффективность данного препарата in vivo, не получено.
В одной серии случаев трое ВИЧ инфицированных детей получили рибавирин. Двое выжили в раннем периоде болезни, но в течение трех месяцев зафиксирован летальный исход.
В другой серии случаев сообщается о 5 благоприятных исходах из 6 у взрослых с тяжелой коревой пневмонией. Выжившие получали препарат в течение 2х дней начиная с 5го дня болезни. В неблагоприятном случае пациент получил препарат на 22 день болезни.
medspecial.ru
 воздушно-капельный или аэрогенный путь посредством кашля, чиханья, во время разговора, крика и даже плача;
воздушно-капельный или аэрогенный путь посредством кашля, чиханья, во время разговора, крика и даже плача; Так как входными воротами инфекции являются верхние дыхательные пути — то многие проявления продромального периода возникают именно здесь. В это время корь напоминает острое респираторное заболевание. У человека повышается температура иногда до 39 ºC. Необычным является то, что утренняя температура выше вечерней. Возникает сухой навязчивый кашель, слабость, вялость и раздражительность, осиплость голоса. Ухудшается сон, снижается аппетит вплоть до отказа от еды. Воспаляется оболочка глаза (конъюнктивит), корь сопровождается слезотечением и светобоязнью.
Так как входными воротами инфекции являются верхние дыхательные пути — то многие проявления продромального периода возникают именно здесь. В это время корь напоминает острое респираторное заболевание. У человека повышается температура иногда до 39 ºC. Необычным является то, что утренняя температура выше вечерней. Возникает сухой навязчивый кашель, слабость, вялость и раздражительность, осиплость голоса. Ухудшается сон, снижается аппетит вплоть до отказа от еды. Воспаляется оболочка глаза (конъюнктивит), корь сопровождается слезотечением и светобоязнью.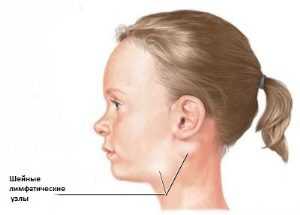 Одновременно с развитием кори и появлением сыпи увеличиваются лимфатические узлы, которые становятся болезненными при пальпации.
Одновременно с развитием кори и появлением сыпи увеличиваются лимфатические узлы, которые становятся болезненными при пальпации. Температура чаще повышается резко, выражены симптомы интоксикации: рвота, постоянная тошнота, слабость, практически постоянно человека беспокоит головная боль, больной становится крайне раздражительным.
Температура чаще повышается резко, выражены симптомы интоксикации: рвота, постоянная тошнота, слабость, практически постоянно человека беспокоит головная боль, больной становится крайне раздражительным.